뇌사 추정 환자의 뇌사 판정 및 윤리적 접근
Determination of Brain Death in Ethical Approach
Article information
증 례
고혈압, 뇌경색 과거력이 있는 68세 남자가 내원일 새벽 사우나 욕탕에 앉아 있다가 의식을 잃고 물 위에 떠있는 상태로 발견되어 119를 통하여 응급실로 내원하였다. 발견 당시 무수축(asystole)으로 확인되었으며 심폐소생술은 총 20분 시행하였고 자발 순환 회복이 확인되었다. 응급실에서 심정지의 원인에 대하여 시행한 심전도, 심장효소 검사상 관상동맥질환을 시사하는 소견은 명확하지 않았으며 초음파 상에서 뚜렷한 국소벽운동이상(regional wall motion abnormality)은 보이지 않아 순환기내과에서 심장 원인의 심정지 가능성은 높지 않다는 의견이 있었다. 독성 검사에서 특별한 소견은 없었다. 체온은 정상 범위였으며 자발 순환 회복 후에도 의식 수준은 혼수로 반응이 저하되어 있으며 동공반사는 양쪽에서 확인되었고 불규칙적이나 자발 호흡이 확인되었다. 응급실에서 시행한 뇌 computed tomography는 Fig. 1과 같다. 심한 저산소허혈뇌병증(hypoxic ischemic encephalopathy)의 가능성이 있으나 보호자들이 적극적인 치료를 원하여 중환자실에 입원 후 목표 체온 치료(targeted temperature management)를 포함한 중환자실 집중 치료를 시행하였다. 72시간 후 정상 체온으로 가온 후 신경계진찰에 영향을 줄 수 있는 약물을 모두 중단한 상태에서 의식 수준은 혼수였고 동공반사를 포함하여 뇌줄기 반사는 관찰되지 않았으나 자극 시 발의 연축을 보였으며 기계환기를 유지하는 상태에서 자발 호흡은 관찰되지 않았다.
질문 1. 이 환자는 뇌사 환자인가 아니면 뇌사 추정자인가?
뇌사는 1950년대 기계환기에 의존하며 의식이 회복되지 않는 환자들이 보고되면서 나타난 개념으로 비가역적인 전뇌기능의 소실로 정의할 수 있다. 1995년과 2010년 미국신경과학회에서 뇌사 판정에 대한 지침을 발표하였으며 혼수, 뇌줄기반사의 소실, 무호흡이 뇌사 판단의 핵심 요소라고 할 수 있다[1]. 국내에서 뇌사는 그 자체로 법적 죽음으로 인정되지 않고 있기 때문에 뇌사 판정은 장기 기증을 전제로 하며 1999년 제정된 “장기 등 이식에 관한 법률”을 근거로 법에 정해진 절차에 따라 이뤄진다(Table 1). 이에 따르면 뇌사 판정은 원인 질환이 확실해야 하고 치료에 회복될 가능성이 없는 등 선행 조건을 충족해야 한다. 뇌사 추정자는 “자발 호흡이 없고 원인 질환이 확실한 치료될 가능성이 없는 뇌병변으로 뇌줄기반사 중 5개 이상의 반사가 없을 것”으로 법에 정의되어 있으며 글래스고 혼수 척도(Glasgow-coma scale) 3점 이하이면서 상기 정의에 해당되는 경우 뇌사 추정자 신고의 법적 근거가 된다. 뇌사 추정자의 보호자가 장기 기증에 동의하게 되면 뇌사 판정 절차를 시작한다.
위 환자는 심정지의 원인은 명확하지 않으나 심정지 후 저산소허혈뇌손상으로 분명한 뇌손상의 원인이 있으며 치료에도 불구하고 뇌부종이 진행하여 추가적인 치료의 의미가 없는 상태이다. 이런 선행 조건을 충족한 상태에서 혼수, 뇌줄기반사의 소실이 확인되어 뇌사가 의심되지만 뇌사 판정 절차를 진행하지 않은 상태이므로 뇌사 추정자라고 할 수 있다. 뇌사 추정자는 보호자의 장기 기증 동의 여부와 상관없이 한국장기조직 기증원에 신고해야 하며 이후 환자의 신경계 변화를 관찰하여 뇌사로 진행하는지 여부를 주의 깊게 관찰해야 한다.
질문 2. 위 환자를 뇌사로 판정하기 위한 절차는 무엇인가?
뇌사의 개념은 비슷하나 실제 뇌사 판정은 국가나 지역에 따라 80여 개의 다른 기준을 사용하는 것으로 알려져 있다. 따라서 뇌사 판정 기준의 표준화를 위해 2020년 세계뇌사프로젝트(world brain death project)가 발표되었다[2]. 그럼에도 불구하고 뇌사는 죽음의 한 형태로 인정 여부를 비롯하여 법적, 사회적 배경에 따라 다양한 판정 절차를 통해 정의되고 있다. 뇌사 판정 절차에서 공통된 필수 조건은 신경계진찰을 통한 혼수, 뇌줄기반사의 소실 및 무호흡을 확인하는 것이다.
신경계 예후를 평가하기 위하여 뇌영상 및 뇌파를 시행할 수 있고 이 결과를 바탕으로 의학적으로 뇌사라고 판단할 수 있다. 그러나 국내 법에 따라 무호흡을 포함한 신경계진찰 2회 및 30분 이상 평탄뇌파 확인을 위한 뇌파 검사를 시행하고 이 결과를 바탕으로 뇌사판정위원회에서 최종적으로 뇌사를 판정하며 이 시간이 사망 시간이 된다. 뇌파 검사는 우리나라에서 필수 검사이나 해외에서는 보조 검사(ancillary test) 중 하나로써 활용되고 있으며 중환자실 환경에서 판독에 어려움이 있을 수 있다. 그럼에도 뇌줄기기능 평가에 초점을 맞춘 신경계진찰과 달리 대뇌의 전기적 활동을 평가할 수 있다는 점에서 뇌사 판정 시 뇌파 검사의 의미는 적지 않다. 뇌사 판정을 위한 평탄뇌파 판단 기준의 표준화와 방법을 개선하기 위해 향후 의견 수렴 및 연구가 필요할 것으로 보인다. 무호흡 검사는 보통 기계환기를 중단하여 이뤄지기 때문에 불안정한 혈류역학적 상태에 있는 뇌사 추정자를 더욱 위험하게 만들 수 있으므로 검사 시행자는 이에 대해 숙지하고 대응할 수 있어야 한다.
본 증례의 환자는 신경계진찰상 척수반사가 관찰되는 것 이외 뇌사 판정 기준을 충족하였다. 이후 시행한 뇌파 검사에서도 평탄뇌파가 확인되었으며 뇌혈류를 확인하기 위한 두개경 유도플러(transcranial Doppler, TCD) 검사에서도 뇌사에 합당한 소견을 보였다(Fig. 2). 무호흡 검사를 시행하기 어려운 경우 추가적인 뇌혈류 검사를 대체 검사로 활용하거나 환자의 상태가 안정적이라면 시간 간격을 두고 반복 검사를 시행하여 뇌사 판정에 참고할 수 있다.
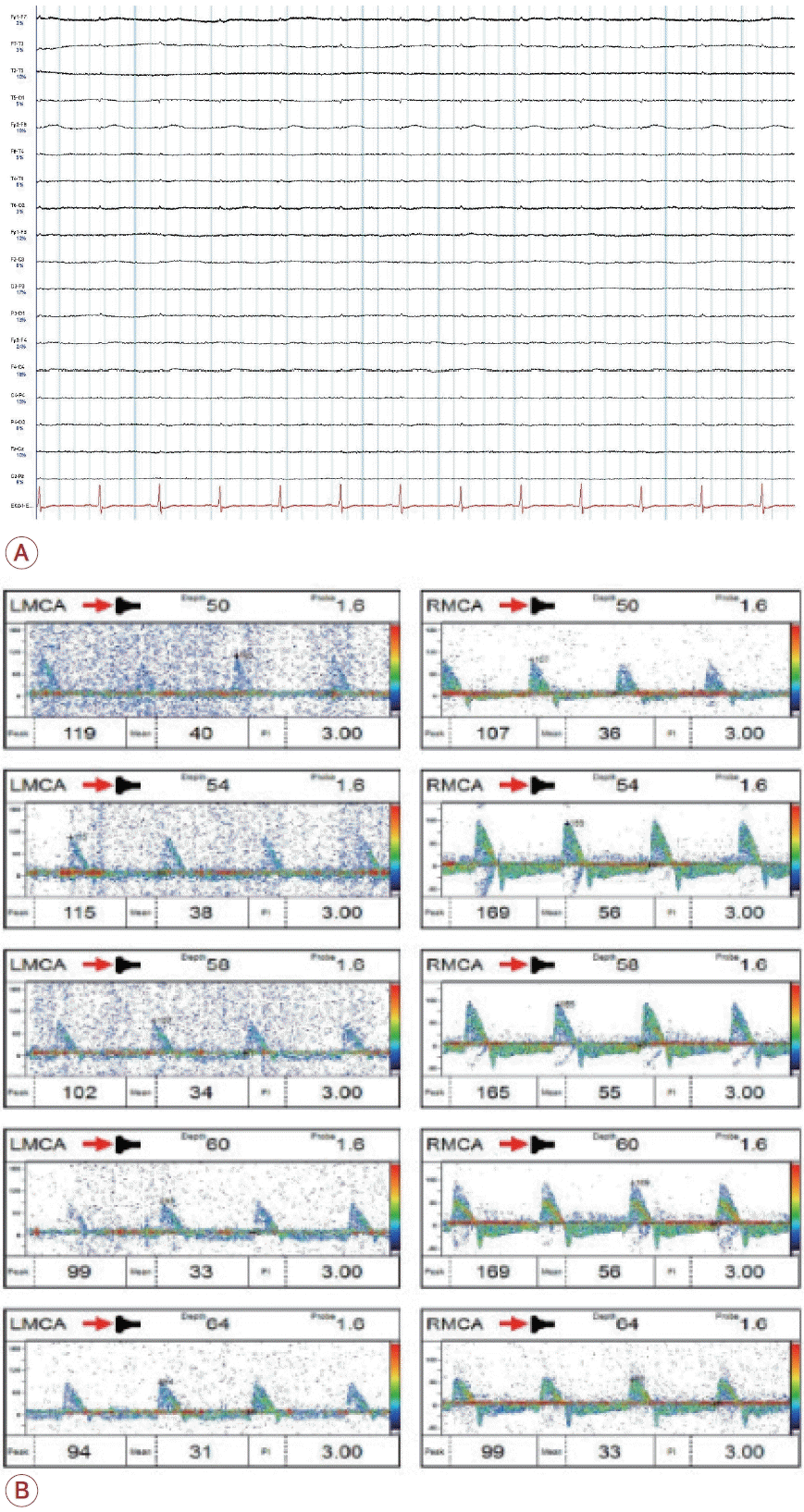
The findings of electroencephalography (EEG) and transcranial Doppler (TCD) examinations in the brain-dead patient. (A) Electrocerebral inactivity on EEG. The purpose of the EEG test for determining brain death is to confirm electrocerebral inactivity, where electrical activity of 2 μV or more is not recorded, using a sensitivity of 2 μV/mm in a montage with inter-electrode spacing of at least 10 cm, with lower frequency filtering of 0.1 or 0.3 seconds and high frequency filtering of 70 Hz, for a minimum of 30 minutes. The patient in this case exhibited electrocardiogram EKG artifacts observed on all channels but otherwise showed findings consistent with brain death. (B) Systolic peak flow and reverberating flow on TCD. This TCD examination revealed the presence of systolic spikes in the left middle cerebral artery (MCA) and reverberating flow patterns in the right MCA. The systolic spike denotes a systolic peak flow within the cerebral vessel, without subsequent flow. The reverberating (or oscillating) flow indicates systolic flow reversal during the diastolic phase, net zero forward flow as a result. These flow patterns suggest a lower cerebral perfusion pressure compared to intracranial pressure, which lends support the determination of brain death.
뇌사 판정을 위한 뇌파 검사는 전극 간 간격이 10 cm 이상인 몽타주에서 2 μV/mm의 민감도로 저주파거르개(lower frequency filter) 0.1초 혹은 0.3초와 고주파(high frequency) 70 Hz로 적용하여 최소 30분 이상 검사하여 2 μV 이상의 전기적 활동이 기록되지 않는 전기대뇌무활동(electrocerebral inactivity)을 확인하는 것이 목적이다. 본 증례의 환자는 전체 채널에서 심전도허상(electrocardiogram artifact)이 관찰되는 것 이외에는 뇌사에 합당한 소견을 보이고 있다.
TCD에서 왼쪽 중대뇌동맥에 수축기극파(systolic spike) 및 오른쪽 중대뇌동맥에 반향혈류패턴(reverberating flow pattern)이 확인되었다. 수축기극파는 수축기에 혈관 내 유속이 있으나 지속적인 혈류로 이어지지 않는 상태이다. 반향혈류는 뇌혈관에 수축기 동안 들어온 혈류가 이완기에 다시 역류되어 혈류 순환이 이루어지지 않는 상태이다. 이런 파형들은 뇌 관류압이 두개내압보다 낮아 뇌혈류가 흐르지 않는 상태로 뇌사자에 합당한 소견이다.
질문 3. 뇌사 판정 과정에서 윤리적으로 고려해야 할 점은 무엇인가?
회복 가능성이 없는 뇌사 추정자에서 치료 방향을 결정할 때 고려해야 할 윤리적 문제는 다양하지만 가장 중요한 것은 환자 본인의 의사를 확인하는 것이다. 그러나 장기기증 희망등록이나 사전연명의료의향서가 없는 경우 중증 뇌손상 환자의 정확한 의사를 확인하기 어려우며 결국 직계 가족에게 결정의 부담이 지워지는 것이 현실이다. 그러므로 이 과정에서 가능한 환자와 가족의 의사와 가치관을 반영할 수 있도록 보호자와 긴밀한 면담이 필요하다. 현재 우리나라에서 뇌사 추정자에게 담당의사가 설명할 수 있는 선택지는 뇌사자 장기 기증 또는 연명의료 중단(withdrawal of life-sustaining treatment)이다. 중환자실에 입실 후 치료의 기대 효과 및 합병증을 종합하여 예후를 설명하게 되는데 치료에도 불구하고 회복의 가능성이 낮다고 판단되면 가능한 조기부터 보호자와 치료 방향에 대해 상의할 것을 권고하고 있다[3,4].
본 증례의 환자는 장기기증 희망등록이나 사전연명의료의향서가 없어 공식화된 의사 확인은 어려웠다. 그러나 보호자들의 적극적인 치료 의지에 따라 치료했음에도 불구하고 뇌사 추정자로 회복이 어려운 상태와 뇌사자 장기 기증 및 연명의료 중단에 대해 설명하였으며 이후 보호자들이 뇌사자 장기 기증에 동의하여 뇌사 판정과 장기 기증으로 이어졌다.
토 의
중환자실에 입원하는 중증 뇌손상 환자는 집중 치료에도 불구하고 사망하거나 회복이 어려운 후유증이 남을 수 있기 때문에 임상의사는 치료를 하면서 동시에 치료 중단의 필요성에 대해 지속적으로 고민해야 한다. 환자의 생존을 위해 최선의 치료를 하는 것이 임상의사의 사명이지만 환자의 죽음을 정확하고 존엄하게 판단하는 것 역시 의사의 중요한 역할이다. 특히 중증 환자에서 의미 있는 회복의 중요한 기준인 의식과 뇌기능의 완전한 비가역적 소실을 평가하는 등 신경학적 예후 예측은 신경과의사의 필수 역량 중 하나라고 할 수 있다.
뇌사는 아니지만 뇌사로 진행할 가능성이 높은 상태에서 치료 유지 또는 중단을 결정하는 것은 쉽지 않다. 연명의료 중단이 활성화된 해외의 경우 의식 저하가 동반된 뇌손상이 있는 환자에서 사망 원인의 40-70%가 연명의료 중단일 정도로 임상의사의 의학적, 윤리적 판단에 따라 치료 중단을 결정한다[5]. 그러나 최근 신경 집중 치료(neurocritical care)의 발달로 심한 뇌손상 환자가 생존하는 케이스가 확인되면서 연명의료 중단이 비관적인 의료진의 자기 충족 예언(self-fulfilling prophecy)이 될 수 있는 것을 경계하려는 움직임도 있다[6]. 그러므로 너무 이른 시기에 연명의료 중단을 결정하지 않도록 보호자와 면담을 하며 충분한 관찰이 필요하고 환자의 상태에 따라 필요한 관찰 기간은 달라질 수 있다.
보호자와의 면담 역시 중요하다. 오랜 시간 함께 지낸 가족들에게 환자가 평소 어떤 가치관을 가지고 있었으며 만약 회복이 어려운 상태가 되었을 때 어떤 결정을 원했는지 물어볼 수 있다. 환자가 의사를 명확하게 밝히지 않았다면 직계 가족 전원의 상의를 통하여 보호자들이 대신 의사를 결정하도록 안내할 수 있다. 뇌사자 장기 기증 동의서 작성 시 주의할 점은 환자가 장기 기증 희망자가 아니라면 법적 직계 가족이 최우선 순위라는 것이다. 이때 가족의 뇌사 상태를 받아들이기 힘든 보호자들이 장기 기증 또는 연명의료 중단을 결정하지 못하는 경우도 생길 수 있다. 담당의사의 지속적인 보호자와의 의사소통 노력이 필요하며 보호자들이 환자의 임종을 결정하는 것에 거부감이나 죄책감을 가질 수 있다는 점을 감안하여야 한다. 담당의사는 장기 기증 또는 연명의료 중단 결정은 스스로 의사결정을 표현할 수 없는 환자를 대신하여 보호자들이 의사 표시를 하는 것이라 설명하면서 보호자들의 심리적 부담을 완화시키기 위한 노력을 해 볼 수 있다.
마지막으로 뇌사 판정은 의학적, 신경학적 영역임에도 장기 이식 관련 법에 의해 이루어지고 있어 여러 가지 한계가 있다. 우선 의학적으로 전뇌의 비가역적인 소실을 판단하는 것과 별개로 장기 기증에 동의해야 뇌사 판정을 진행할 수 있다는 점이다. 장기 기증을 통해 생명을 살리는 것 역시 중요하지만 뇌사 추정자가 곧 장기 기증의 대상처럼 여겨질 수 있으므로 주의해야 한다. 미국은 뇌사 판정과 뇌사자 장기 기증을 분리하여 장기 기증 동의 여부와 상관없이 담당의사의 판단으로 뇌사 판정을 진행하므로 향후 관련 법 개정이 진행된다면 참고해 볼 수 있다[7]. 또한 뇌사판정위원회의 전원 일치로만 뇌사 판정이 이루어지는 절차의 필요성에 대한 의문이 제기되고 있다[8]. 국내에서는 회복이 불가능한 뇌사 상태이나 장기 기증에 동의하지 않으면 의미 없는 치료를 지속하였던 과거에 비하여 2018년 연명의료결정법의 시행으로 환자의 존엄한 죽음을 위하여 치료 중단을 할 수 있는 근거가 마련되었으며 필요한 경우 이를 설명할 수 있어야 하겠다. 향후 환자 본인의 의사를 존중하며 정확한 뇌사 판정 과정의 개선을 위해 국내 실정에 맞는 의학적, 사회적, 법적 논의가 필요할 것으로 보인다. 또한 법이 제정된 지 오래되어 내용에 오류가 있고(자발 운동이 나타나지 않아야 한다고 명시되어 뇌사자에게 흔하게 관찰되는 척수반사를 반영하지 못하는 점 등) 무호흡 검사가 완료되지 못하는 경우 혈류 검사로 추가 확인해야 한다고만 되어 있어 보조 검사의 세부적인 기준이 모호하다. 실제 임상 현장을 보다 잘 반영할 수 있도록 뇌사 판정 절차의 개선이 필요하며 여기에 대한신경과학회의 역할이 중요하다.
KEY POINTS
1. 뇌사 판정은 신경과 영역의 하나로 비가역적인 전뇌의 소실을 정확하게 판정하는 것이 중요하며 국내 법적 기준을 따르되 여러 제한점이 있어 향후 실제 임상에서 보다 적절하게 활용할 수 있도록 개선이 필요할 것으로 보인다.
2. 뇌사 판정이 어려운 경우 연명의료결정법에 따라 연명의료 계획을 고려할 수 있다.
3. 회복이 어려운 심한 뇌손상 환자에서 치료 지속 여부에 대한 환자의 의사를 확인하는 것은 제한적이므로 보호자와 지속적인 상의를 통하여 환자의 가치관을 존중하는 결정을 위해 노력을 기울여야 한다.

