| J Korean Neurol Assoc > Volume 42(2); 2024 > Article |
|
Abstract
Background
Although electroencephalography is known as non-invasive, long-term electroencephalography monitoring has a significant risk of pressure ulcers caused by electrodes. We investigated the incidence and risk factors of pressure ulcers in long-term electroencephalography monitoring for more than 24 hours.
Methods
All patients who underwent long-term electroencephalography monitoring for more than 24 hours from January 2020 to December 2021 were reviewed. Their medical records were reviewed to evaluate the risk factors for pressure ulcers by electroencephalography electrodes. All patients were divided into the presence (lesion positive) and absence (lesion negative) of pressure ulcers confirmed by a clinician.
Results
A total of 541 patients were analyzed in this study. Their mean age was 56.0±21.5, and the average duration of the long-term electroencephalography monitoring was 118.0±68.6 hours. Pressure ulcers were identified in 49 patients (9.1%). The odds ratios of age and recording time were 1.032 (95% confidence interval [CI], 1.008-1.056, p=0.009) and 1.022 (95% CI, 1.015-1.029, p<0.001), respectively. The odds ratio of pressure ulcer was 2.702 (95% CI, 1.461-4.999, p=0.002) in patients with comatose mentality (1 point for eye response of Glasgow coma scale).
뇌파 검사(electroencephalography)는 표준화된 절차와 방법이 확립된 신경계 검사로 실시간 뇌기능 감시가 가능하다[1]. 그래서 뇌전증의 진단이나 평가뿐만 아니라 뇌기능 이상의 감별 진단과 평가에도 널리 사용하고 있다[2]. 특히 중환자실(intensive care unit, ICU)이나 일반 병동(general ward, GW)에서 뇌전증지속상태나 뇌졸중과 같은 중증 환자에서 발작의 발생이나 병변의 진행을 감시 또는 평가하여 더 빨리 대처함으로써 더 나은 치료 성적을 얻을 수 있으므로 수시간 이상의 뇌파 감시의 사용이 늘어나고 있다. 뇌파 검사는 비침습 검사이지만, 장시간 뇌파 검사(long-term electroencephalography)에서는 뇌파 전극으로 인한 피부 손상이 발생할 수 있는데[3], 원반 모양의 금속으로 만들어진 뇌파 전극은 물리적으로 두피에 영향을 줄 뿐만 아니라 화학 반응을 일으킬 수도 있다[3,4].
압박궤양은 만성적이거나 반복적인 압력 또는 전단력으로 인해 피부나 주변 조직이 국소적으로 손상되는 것을 말하며[5,6] 신체의 어느 부위에서나 발생할 수 있다. 잘 알려진 바와 같이 압박궤양은 통증과 감염 등의 합병증을 동반하며[4,7-9] 치료가 어려워 예방이 중요하다[6]. 이전의 연구에 따르면 뇌파 전극으로 인한 피부 병변의 발생은 8.5-27.3%로 보고되었다[9-12]. 미국에서 3시간 이상의 뇌파 검사를 시행한 1,519명을 조사한 연구에서는 118명(7.8%)에서 병변이 발생하였으며[11], 이 중 109명(92.3%)에서는 피부의 탈락 없이 충혈만 관찰되었다. 연구 결과 뇌파 검사의 시행 시간과 환자의 나이가 피부 병변 발생의 중요한 요인으로 확인되었다. 이 연구에서는 Nuprep abrasive gel (Weaver and Company, Aurora, CO, USA)을 사용한 후 skinPure (Nihon Kohden America, Irvine, CA, USA) 또는 Elefix (Nihon Kohden America)로 전극을 부착하였으며 conform stretch bandage를 사용하여 감쌌고 열흘 이상의 장시간 뇌파 검사를 시행하는 경우에는 collodion을 사용하였다. 또 다른 연구에서는 6개월 동안 비디오-뇌파 검사를 받은 861명의 환자 중 27.3%에서 피부 병변이 확인되었으며 피부의 탈락을 동반한 압박궤양이 발생한 경우는 19.1%였다[10]. 이 연구에서 비디오-뇌파 검사 기간의 중앙값은 3일이었으며 대부분 collodion을 사용하여 전극을 두피에 부착하였다.
압박궤양이 발생하면 감염의 위험성 및 환자의 불편감, 미용상의 문제 등의 부작용이 있으며, 장시간 뇌파 검사에서 뇌파 전극으로 인한 피부 병변은 예방 가능한 합병증이다. 따라서 압박궤양을 발생시키는 인자를 미리 파악하여 압박궤양을 예방할 수 있는 방법을 강구하는 노력이 필요하다. 이에 본 연구에서는 24시간 이상의 장시간 뇌파 검사를 받은 환자에서 두피의 압박궤양 발생률과 그 위험 요인을 조사하였다.
후향적 조사로 한 개의 상급 종합병원에서 24시간 이상 장시간 뇌파 검사를 시행한 환자들의 의무기록을 분석하였다.이 병원에서는 외래에서 시행하는 일반뇌파(routine electroencephalography), GW나 ICU에서 시행하는 이동뇌파(portable electroencephalography) 그리고 뇌전증감시실(epilepsy monitoring unit)에서 시행하는 비디오-뇌파 검사의 세 가지 유형의 뇌파 검사를 시행한다. 모든 뇌파 검사에는 10-20 국제 표준 전극 시스템을 채택하고 있으며, 이동뇌파와 비디오-뇌파 검사는 24시간 이상 연속으로 시행할 수 있다. 본 연구에서는 2020년 1월부터 2021년 12월까지 이동뇌파를 사용하여 24시간 이상의 장기간 뇌파 검사를 받은 환자들을 대상으로 하였으며, 재사용 가능한 컵 모양 뇌파 전극(Genuine Grass®; Natus Medical Inc., Pleasanton, CA, USA)과 Elefix (Nihon Kohden, Tokyo, Japan)를 사용하였다(Fig. 1). 전극을 두피에 부착한 후에는 전극 크기보다 조금 더 큰 면 거즈를 덧대어 고정시켰다. 뇌파 전극을 고정하기 위한 플라스터나 밴드, 테이프는 사용하지 않았다. 뇌파 검사를 시행하는 임상병리사는 검사가 끝난 후 뇌파를 환자의 두피에서 제거할 때 환자의 두피를 확인하여 피부 병변이 의심되는 경우 의사에게 보고하였으며, 의사가 병변을 확인하고 피부 병변의 유무와 압박궤양의 단계, 치료의 필요성을 판단하였다.
가장 널리 사용되는 national pressure ulcer advisory panel staging system에 따라 압박궤양을 4단계로 나누면[13] 피부는 온전하고 붉은색 등으로 변색이 있는 1단계, 상피층이나 그 이하(진피 등)에 부분적 손상이 있어서 얕은 열린 상처나 물집으로 나타나거나 약간의 분비물이 동반되는 2단계, 지방과 같은 하부 조직의 손상이 관찰되는 3단계 그리고 근육과 뼈 등의 구조물의 손상이 확인되는 4단계이다(Fig. 2). 본 연구에서는 1단계 이상의 압박궤양이 발생한 그룹(lesion positive, LesionPos)과 압박궤양이 발생하지 않은 그룹(lesion negative, LesionNeg)으로 나누었다. 그리고 압박궤양의 위험 요인을 조사하기 위하여 환자의 의료기록을 비교 및 분석하였다. 환자의 나이, 성별, 체질량지수, 뇌파 검사의 시작 시간, 뇌파 모니터링 부위 등의 의료기록을 수집했다. 자기공명영상 촬영 등의 다른 검사를 위해서나 병실 변경 등의 이유로 모든 전극을 일시적으로 제거한 경우에는 한 번의 뇌파 검사가 완료된 것으로 간주했다. 의식의 정도는 글래스고 혼수 척도(Glasgow coma scale)의 눈반응(eye response)에서 자발적으로 눈을 뜨면 4점(alert), 말을 하면 눈을 뜨면 3점(drowsy), 통증에 반응하여 눈을 뜨면 2점(stupor), 눈을 뜨지 않으면 1점(comatose)을 부여하였다. 한 명의 환자가 두 번 이상의 장시간 뇌파 검사를 받은 경우에는 첫 번째 검사만 포함했지만 마지막 뇌파 검사로부터 1개월 이상의 간격을 두고 시행한 경우에는 별도의 장시간 뇌파 검사로 간주하였다. 최근 2주 이내에 두피 출혈이 있는 외상을 입었거나 머리에 수술 또는 시술을 받은 경우 그리고 18세 미만은 연구에서 제외하였다. 본 연구는 계명대학교 동산병원 기관생명윤리심의위원회(2021-12-008)의 승인을 받았으며, 후향적 연구 설계로 서면 동의가 면제되었다.
총 541명의 환자를 분석하였다(Table 1). 이들의 평균 연령은 66.7±17.5세, 체질량지수는 22.6±4.4 kg/m2였다. 남성은 300명(55.5%)이었고, 체질량지수가 25.0 kg/m2 이상인 경우는 146명(27.0%)이었다. 글래스고 혼수 척도의 눈반응으로 평가한 의식 수준은 4점(각성) 66명(12.2%), 3점(졸음) 63명(11.6%), 2점(혼미) 178명(32.9%), 1점(혼수) 234명(43.3%)이었으며, 글래스고 혼수 척도 눈반응의 평균 점수는 2.0±1.3점이었다. 장시간 뇌파 검사의 평균 검사 시간은 52.2±45.7시간이었다. 장소는 ICU가 239명(44.2%)으로 가장 많았고,GW 161명(29.8%), 응급실 141명(26.1%)이었다. 녹화 시간은 48시간 이상이 291건(53.8%)이었으며, 이 중 159건은 ICU였다. 72시간 이상은 127건(23.5%)이었으며, 이 중 81건이 ICU였다. 100시간 이상 뇌파 검사를 시행한 경우는 44건(8.1%)이었고, 이 중 30명이 ICU 환자였다. 근무 외 시간에 검사가 시작된 경우는 121명(22.4%)이었고, 이 중에서 37명은 ICU, 31명은 GW, 53명은 응급실이었다.
장시간 뇌파 검사를 시행한 환자 중 49명(9.4%)은 LesionPos였다(Table 2). 평균 연령은 LesionPos가 72.5±17.9세로 66.1±17.4세의 LesionNeg 평균 연령보다 높았다(p=0.005). 두 그룹 간 성별이나 체질량지수에는 차이가 없었다. 뇌파 검사의 평균 지속 시간은 LesionPos가 118.0±68.6시간으로 45.6±36.9시간의 LesionNeg보다 더 길었다(p<0.001). LesionPos에서는 67.3%에 해당하는 33명이 ICU에서 수행된 반면, LesionNeg의 58.1%에 해당하는 286명은 ICU 외에서 시행되었다. 뇌파 검사의 시작 시간은 두 그룹 간에 차이가 없었다. LesionPos의 경우 32명(65.3%)이 글래스고 혼수 척도의 눈반응에서 1점이었다. 의식 수준에 따른 구성을 비교하면 LesionPos와 LesionNeg 간에 유의미한 차이가 있었다(p=0.014). LesionPos 49명 중에서 2단계의 압박궤양이 확인된 환자는 3명이었으며, 이들은 모두 ICU에서 장시간 뇌파 검사를 100시간 이상 시행하였고 근무 외 시간에 검사를 시작하였다.
압박궤양 발생과 그 위험 요인에 대한 로지스틱 회귀 분석(Table 3)에서 연령과 뇌파 검사 시간의 OR은 각각 1.032 (95% confidence interval [CI], 1.008-1.056, p=0.009) 및 1.022 (95% CI, 1.015-1.029, p<0.001)였다. 글래스고 혼수 척도 눈반응 1점인 혼수 환자에서 압박궤양의 OR은 2.702(95% CI, 1.461-4.999, p=0.002)였다.
본 연구에서는 대한민국의 상급 종합병원에서 장시간 뇌파 검사를 받은 환자를 대상으로 뇌파 전극에 의한 압박궤양의 발생에 관련이 있을 것으로 의심되는 요인을 환자 요인, 상황 요인 그리고 검사 요인으로 분류하여 분석하였다. 뇌파 전극에의한 압박궤양은 9.1%에서 발생하였으며, 환자의 나이와 뇌파 검사를 지속한 시간이 유의한 위험 요인으로 확인되었다.
압박궤양은 물리적 힘에 의해 발생하는 피부 병변의 일종이다. 피부 병변을 감별하는 것은 쉽지 않지만 병변의 양상과 환자의 증상을 관찰하면 감별할 수 있다. 예를 들어 알레르기 또는 접촉성 피부염은 가려움증이 동반되거나 전극이 위치한 곳에 작용하는 압력과는 관련 없이 다발성으로 발생하는 특징이 있다. 이 연구에서는 이차 감염이나 장기 입원으로 이어진 사례는 없었으나, 뇌파 전극에 의한 압박궤양은 그 자체로 미용상의 합병증을 남기거나 감염의 원인이 될 수 있다는 것이 중요하다. 또한 압박궤양은 조금만 주의를 기울이면 예방할 수 있는 합병증이다[3,5,6]. 압박궤양의 위험 요인에 대한 연구는 다양하다. 환자 개개인의 질병으로 뇌졸중, 악성 종양 또는 말기 신부전이 있거나 정형외과 수술을 받은 환자, 당뇨 환자, 기계 호흡을 72시간 이상 지속한 환자 등이 압박궤양 발생의 위험군으로 보고된 바 있으며[14-16], 환자의 영양 상태가 압박궤양의 발생에 중요하다[14,16-19]. 또한 발열[17,19], 탈수[14,18], 변실금이나 요실금[20,21], 약물(스테로이드[19], 승압제[22] 등)을 사용하는 경우에는 압박궤양의 위험이 증가하는 것으로 알려져 있다. 그러나 이러한 연구들은 일반적인 압박궤양, 즉 엉덩이나 발꿈치 등의 신체 부위에 발생한 병변에 대한 연구들이다. 장시간 뇌파 검사에서 뇌파 전극에 의한 압박궤양의 발생과는 부위와 양상의 차이가 있다.
뇌파 전극에 의한 압박궤양의 발생에 대해 조사한 연구는 드물다. 또한 연구들 사이에 대상 환자, 해당 연구에 포함된 뇌파 검사의 운영 방침 그리고 연구 디자인의 차이가 있어 해석에 주의가 필요하다. Moura 등[11]은 ICU에서 3시간 이상 연속 뇌파 검사를 받은 환자 1,519명을 대상으로 조사하여 118명(7.8%)에서 장시간 뇌파 검사로 인한 피부 병변을 보고하였으며 이 중에서 109명(7.1%)은 충혈이 동반된 1단계로 뇌파 검사에 의한 압박궤양은 대체로 예후가 양호하다고 보고하였다. Drees 등[10]은 응급실에서 비디오-뇌파 검사를 받은 861명의 환자를 전향적으로 조사하여 27.3%에서 피부 병변을 발견하였으며 19.1%는 중등도 이상이었다고 보고했다. Mietzsch 등[9]은 신생아를 대상으로 한 연구에서 106명 중 9명(8.5%)에서 압박궤양이 발생하였으며 이 중에서 2명(22.2%)은 감염이 동반되었음을 보고하였다. Moura 등[11]의 연구에서는 뇌파 검사 시간이 3시간 이상이었던 환자들을 포함하였으며 평균 뇌파 검사 시간은 1.8일이었으나 본 연구에서는 평균 시간이 52.2시간에 이르렀다. 한편, Drees 등[10]의 연구에서 높은 발생률을 보고한 원인은 뇌파 검사 시간의 중앙값이 3일로 본 연구보다 더 길었던 점, 전향적 연구 설계인 점에서 피부 병변의 발생을 보다 더 면밀하게 살필 수 있었던 점을 고려하여 해석이 필요하다. Mietzsch 등[9]의 연구에서는 90% 이상의 피부 병변은 적절한 처치로 해결되었음을 보고하였으나, silver/silver chloride-plated 재질의 전극은 화상을 동반할 수 있으므로 사용을 자제할 것을 제안하였다.
본 연구에서 분류한 압박궤양 발생의 환자 요인, 상황 요인 그리고 검사 요인 중에서 환자 요인에는 나이와 의식 수준이 있다. 나이에 대한 OR은 1.032로 환자의 나이가 1세 증가할 때 압박궤양 발생 위험은 약 3.2% 증가하였으며, 자발적으로 눈을 뜨거나 자극에 반응하는 환자보다 혼수 상태인 환자의 압박궤양 발생 위험은 약 2.7배 높았다. 상황 요인에서 환자의 위치(뇌파 검사를 시행한 장소)에 따른 압박궤양의 발생은 통계적으로 유의한 차이가 없었지만, 특히 ICU에서는 정기적인 체위 변경을 통해 압박궤양에 대한 예방 치료를 시행했다는 점에서 해석에 유의해야 한다. 마지막으로 검사 요인에는 시작 시간과 녹화 시간을 비교하였다. 녹화 길이, 즉 뇌파 검사를 시행한 기간은 뇌파 전극으로 인한 압박궤양의 교정 가능한 위험 요인이다. 본 연구의 결과에 따르면 뇌파 검사 시간이 24시간에서 1시간 증가하면 압박궤양 발생 위험은 2.2% 증가했다. 이는 녹화 시간이 48시간 더 지나면 압박궤양 발생 위험이 약 2배 증가하는 것을 의미하므로, ICU에서 고령의 환자가 24시간 이상의 장시간 뇌파 검사를 받을 경우에는 압박궤양의 발생에 상당한 주의가 필요하겠다. 구체적인 방법으로 24시간이 되기 전에 뇌파 전극의 위치를 변경하거나 환자가 누워있는 자세를 자주 바꿔주는 등의 노력을 통해 장시간 뇌파 검사에서 압박궤양의 발생 위험을 낮출 수 있을 것이다.
이 연구에는 몇 가지 제한점이 있다. 첫째, 단일 기관의 후향적 연구로서 선택 편향을 배제할 수 없다. 둘째, 이 병원에서 장시간 뇌파 검사를 담당하는 임상병리사는 총 4명으로, 이들의 경력은 고려하지 않았다. 그러나 기술적으로 충분히 표준화된 검사의 특성상 장시간 뇌파 검사를 수행하는 임상병리사의 경력은 압박궤양 발생에 큰 영향을 미치지 않았을 것이다. 셋째, 이 연구에서는 모든 환자에서 10-20 국제 표준 전극 시스템을 채택하고 한 가지의 금속 전극을 사용했기 때문에 뇌파 전극의 배치나 전극의 특성에 따른 압박궤양 발생을 비교할 수는 없었다. 넷째, 환자의 영양 상태, 탈수, 약물, 변실금이나 요실금 등의 환자 상태에 대한 자세한 분류와 분석이 없었다. 향후 연구에서는 본 연구에서 평가하지 못한 여러 가지 요인에 대해 광범위한 평가가 필요하며, 특히 세안, 전극 위치 변경, 일회용 전극 사용 등의 뇌파 전극에의 특이적인 예방 조치의 효과를 입증하는 것을 고려할 필요가 있다[10].
이러한 제한점에도 불구하고 본 연구는 국내에서 뇌파 전극과 관련된 압박궤양에 대한 최초의 연구로서 환자 요인 이외에 상황 요인과 검사 요인을 분석하여 장시간 뇌파 검사에 의한 압박궤양의 발생 위험 요인과 그 정도를 제시했다는 데 의의가 있다. 장시간 뇌파 검사에서 뇌파 전극으로 인한 압박궤양을 예방하기 위해서는 의료진의 상당한 주의와 위험 요인 관리가 필요할 것이다.
Acknowledgements
The authors w ish to t hank a nd acknowledge t he electroencephalography technicians Sang Hoon Jung, Hak- Inn Kim, Kyung Woo Nam, and Tae Hyung Kim for their work on portable electroencephalography. This research was supported by the EPILIA research grant funded by the Korean Clinical Epilepsy Research Society in 2023.
REFERENCES
1. Young GB, Mantia J. Continuous EEG monitoring in the intensive care unit. Handb Clin Neurol 2017;140:107-116.


2. Caricato A, Melchionda I, Antonelli M. Continuous electroencephalography monitoring in adults in the intensive care unit. Crit Care 2018;22:75.



3. Netherton BL, Stecker MM, Patterson T. Mechanisms of electrode induced injury. Part 3: practical concepts and avoidance. Am J Electroneurodiagnostic Technol 2007;47:257-263.


4. Litscher G, Kehl G, Schwarz G, Soyer HP. Inflammatory reactions of the skin caused by adhesive EEG electrodes. J Neurosurg Anesthesiol 1997;9:277-279.


6. Lechner A, Kottner J, Coleman S, Muir D, Beeckman D, Chaboyer W, et al. Outcomes for pressure ulcer trials (OUTPUTs) project: review and classification of outcomes reported in pressure ulcer prevention research. Br J Dermatol 2021;184:617-626.


7. Berlin F, Carlile JA, de Burgo MI, Rochon A, Wagner EE, Sellers MC, et al. Technical tips: electrode application and preventing skin breakdown techniques. Am J Electroneurodiagnostic Technol 2011;51:206-219.


8. Kim KT, Cho YW. Electrode-associated skin lesions after continuous electroencephalography monitoring. Epilia: Epilepsy Commun 2020;2:21-24.

9. Mietzsch U, Cooper KL, Harris ML. Successful reduction in electrode-related pressure ulcers during EEG monitoring in critically ill neonates. Adv Neonatal Care 2019;19:262-274.


10. Drees C, Makic MB, Case K, Mancuso MP, Hill A, Walczak P, et al. Skin irritation during video-EEG monitoring. Neurodiagn J 2016;56:139-150.


11. Moura LM, Carneiro TS, Kwasnik D, Moura VF Junior, Blodgett CS, Cohen J, et al. cEEG electrode-related pressure ulcers in acutely hospitalized patients. Neurol Clin Pract 2017;7:15-25.



12. Joellan M, Morton W. Preventing skin breakdown in EEG patients: best practice techniques. J Pediatr Nurs 2014;29:478-480.


13. Edsberg LE, Black JM, Goldberg M, McNichol L, Moore L, Sieggreen M. Revised national pressure ulcer advisory panel pressure injury staging system: revised pressure injury staging system. J Wound Ostomy Continence Nurs 2016;43:585-597.


14. Schott M, Golin A, de Jesus SR, Alves BP, Dachi L, Cassol MC, et al. Dysphagia, immobility, and diet acceptance: main factors associated with increased risk of pressure injury in patients hospitalized after stroke. Adv Skin Wound Care 2020;33:527-532.


15. Afzali Borojeny L, Albatineh AN, Hasanpour Dehkordi A, Ghanei Gheshlagh R. The incidence of pressure ulcers and its associations in different wards of the hospital: a systematic review and metaanalysis. Int J Prev Med 2020;11:171.



16. Jaul E, Barron J, Rosenzweig JP, Menczel J. An overview of comorbidities and the development of pressure ulcers among older adults. BMC Geriatr 2018;18:305.



17. Demarre L, Verhaeghe S, Van Hecke A, Clays E, Grypdonck M, Beeckman D. Factors predicting the development of pressure ulcers in an at-risk population who receive standardized preventive care: secondary analyses of a multicentre randomised controlled trial. J Adv Nurs 2015;71:391-403.


18. Saghaleini SH, Dehghan K, Shadvar K, Sanaie S, Mahmoodpoor A, Ostadi Z. Pressure ulcer and nutrition. Indian J Crit Care Med 2018;22:283-289.



19. Arai K, Yamamoto KH, Suzuki T, Mitsukawa N, Ishii I. Risk factors affecting pressure ulcer healing: impact of prescription medications. Wound Repair Regen 2020;28:409-415.


20. Lachenbruch C, Ribble D, Emmons K, VanGilder C. Pressure ulcer risk in the incontinent patient: analysis of incontinence and hospital-acquired pressure ulcers from the International Pressure Ulcer Prevalence™ Survey. J Wound Ostomy Continence Nurs 2016;43:235-241.

Figure 1.
The electrode used in this study. Heavy 24K gold plate over pure silver cast cup, burnished for smoothness.

Figure 2.
The staging of pressure ulcer. Pressure ulcer refers to localized damage to the skin and underlying tissue. Stage 1 has intact skin with erythema. Stage 2 includes any skin loss with exposure of dermis but subcutaneous tissue is not visible. Stage 3 stands for full-thickness skin loss with exposed adipose tissue in the ulcer. In stage 4, full-thickness skin layer loss with exposed muscle, tendon, ligament, or bone. Eschar may be visible, and can be unable to estimate if slough or eschar obscures the extent of the lesion. (A) Residual effect of pressure on the skin at Fp2 site (stage 1). (B) Hyperemia without skin defect at O2 site (stage 1). (C) Shallow ulcers without subcutaneous fat exposure at Pz site (stage 2).
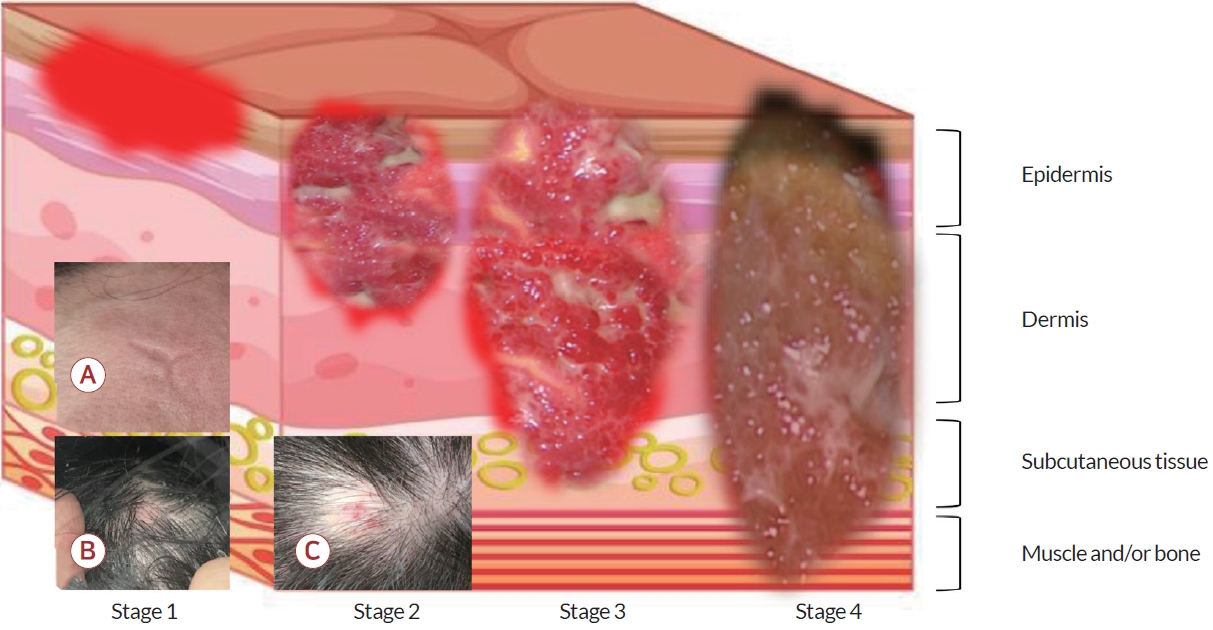
Table 1.
Demographic characteristics of the patients underwent long-term electroencephalography (n=541)
| Characteristic | Value |
|---|---|
| Age (years) | 66.7±17.5 |
| Age ≥67 years | 315 (58.2) |
| Sex | |
| Male | 300 (55.5) |
| BMIa (Kg/m2) | 22.6±4.4 |
| BMI ≥25 Kg/m2 | 146 (27.0) |
| Site | |
| ICU | 239 (44.2) |
| GW | 161 (29.8) |
| ER | 141 (26.1) |
| Recording time (hours) | 52.2±45.7 |
| ≥48 hours | 291 (53.8) |
| ≥72 hours | 127 (23.5) |
| ≥100 hours | 44 (8.1) |
| Start timeb | |
| Work-hour | 420 (77.6) |
| Off-hour | 121 (22.4) |
| Eye response of Glasgow coma scale | 2.0±1.3 |
| 4 | 66 (12.2) |
| 3 | 63 (11.6) |
| 2 | 178 (32.9) |
| 1 | 234 (43.3) |
| Lesion, positive | 49 (9.1) |
Table 2.
Comparison between the groups of pressure ulcer lesion positive and pressure ulcer lesion negative
| Characteristic | LesionPos (n=49) | LesionNeg (n=492) | p-value |
|---|---|---|---|
| Age (years) | 72.5±17.9 | 66.1±17.4 | 0.005 |
| Age ≥67 years | 36 (73.5) | 279 (56.7) | 0.016a |
| Sex | |||
| Male | 28 (57.1) | 272 (55.3) | 0.881a |
| BMI (kg/m2) | 22.4±5.2 | 22.6±4.3 | 0.776 |
| BMI ≥25 Kg/m2 | 15 (30.6) | 131 (26.7) | 0.333a |
| Site | |||
| ICU | 33 (67.3) | 206 (41.9) | 0.002a |
| GW | 7 (14.3) | 154 (31.3) | |
| ER | 9 (18.4) | 132 (26.8) | |
| Recording time (hours) | 118.0±68.6 | 45.6±36.9 | <0.001 |
| ≥48 hours | 48 (98.0) | 243 (49.4) | <0.001a |
| ≥72 hours | 40 (81.6) | 87 (17.7) | <0.001a |
| ≥100 hours | 23 (46.9) | 21 (4.3) | <0.001a |
| Start timeb | |||
| Work-hour | 40 (81.6) | 380 (77.2) | 0.591a |
| Off-hour | 9 (18.4) | 112 (22.8) | |
| Eye response of Glasgow coma scale | |||
| 4 | 5 (10.2) | 61 (12.4) | 0.014a |
| 3 | 3 (6.1) | 60 (12.2) | |
| 2 | 9 (18.4) | 169 (34.3) | |
| 1 | 32 (65.3) | 202 (41.1) |
Table 3.
Logistic regression analysis of pressure ulcer lesion positive
| Variable | OR | 95% CI | p-value |
|---|---|---|---|
| Age | 1.032 | 1.008-1.056 | 0.009 |
| Site | |||
| ICU | 1.000 | ||
| ER | 0.696 | 0.279-1.734 | 0.437 |
| GW | 0.451 | 0.167-1.214 | 0.115 |
| Recording time | 1.022 | 1.015-1.029 | <0.001 |
| Eye response of Glasgow coma scale | |||
| 4-2a | 1.000 | ||
| 1 | 2.702 | 1.461-4.999 | 0.002 |
- TOOLS



 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print