신경계질환 환자에서 우울증과 자살경향성 빈도: 뇌전증, 파킨슨병과 허혈뇌졸중
Frequency of Depression and Suicidality in Patients with Neurological Disorders: Epilepsy, Parkinson’s Disease, and Ischemic Stroke
Article information
Trans Abstract
Background:
Depression and suicide are common in neurological disorders. However, their reported frequencies have varied widely due to heterogeneities in methodology and assessment timing. We evaluated the frequencies of current depression and suicidality in patients with epilepsy, Parkinson’s disease (PD), and ischemic stroke (IS).
Methods:
We enrolled patients who visited a tertiary care hospital in Seoul between January and December 2013. All of the patients completed the Beck Depression Inventory (BDI) and the Hospital Anxiety and Depression Scale–Depression subscale (HADS-D). Any patient with depressive symptoms (defined as a total HADS-D or BDI score of ≥9 or ≥17, respectively) was reassessed with a structured psychiatric interview based on the Mini International Neuropsychiatric Interview Plus 5.0.0 (MINI).
Results:
In total, 305 patients were recruited, comprising epilepsy (n=92, 30.2%), PD (n=99, 32.4%), and IS (n=114, 37.4%). Depressive symptoms were exhibited by 52 epilepsy patients (56.5%), 56 PD patients (56.6%), and 54 IS patients (47.4%), and these were further evaluated with the aid of the MINI. Seven epilepsy patients were diagnosed as major depressive disorder (MDD), five as dysthymic disorder (DD), and nine as depressive disorder not otherwise specified (DDNOS). Twelve PD patients were diagnosed as MDD, 7 as DD, and 10 as DDNOS. Ten stroke patients were diagnosed as MDD, 7 as DD, and 11 as DDNOS. Most patients with depressive symptoms (91.4%) exhibited suicidality.
Conclusions:
Patients with epilepsy, PD, and IS frequently exhibit depression and suicidality. Neurologists should always be concerned about comorbid psychiatric problems when they see patients with neurological disorders.
서 론
우울증이란 지속적인 기분의 저하, 의욕이나 흥미의 상실, 죄의식이나 무가치감, 수면장애, 식욕저하, 에너지 고갈, 집중력의 저하가 나타나며 이로 인해 일상생활이나 사회생활에 심각한 지장을 주는 상태로 정의할 수 있다. 우울증은 전 세계적으로 가장 흔한 기분장애로 꾸준히 증가하고 있으며, 인구의 약 10-20%가 우울감을 경험한다고 한다[1,2]. 한국에서 우울증의 평생 유병률은 2011년 기준 6.7%로 지속적으로 증가하는 양상이며[3], 2013년 자살률은 33.3명(인구 10만명당)으로 경제협력개발기구(Organization for Economic Co-operation development, OECD) 회원 국가 중 가장 높았다[4].
우울증은 신경계질환과 복잡하고 긴밀한 연관성을 가진다. 신경계질환과 우울증은 서로 상호작용하여, 우울장애 발생 위험이 증가될 수 있을 뿐만 아니라 우울장애에 의하여 신경계질환의 위험이 높아진다는 점이 여러 연구에서 입증되었다[5,6]. 뇌전증 환자의 26.2%가 주요우울장애를 보인다고 하며[7], 뇌졸중 입원 환자의 19.3%와 외래 환자의 23.3%에서 주요우울장애가 있다는 보고가 있었고[8], 파킨슨병에서는 7.7-25%환자에서 주요우울장애가 나타난다는 보고가 있었다[9]. 하지만 신경계질환 환자에서 우울증이라는 표현은 정확한 진단보다는 일반적으로 경도 수준 이상의 우울증상에 대한 포괄적 개념으로 사용되는 일이 많다. 기존 연구에서도 신경계질환 환자의 우울증 조사는 설문지를 활용한 우울기분 조사에 그친 연구가 대부분이었으며[10,11], 이에 대한 추가 평가를 한 경우는 적어 정확한 역학조사가 이루어지지 않았다. 하지만 신경계질환에서 우울증은 단순한 기분의 문제가 아니라, 질환과의 상호작용을 통하여 병의 진행이나 예후에 영향을 줄 수 있는 중요한 요인이다. 따라서, 단순히 기분이 우울한 환자들과 미국정신의학회의 정신장애 진단 및 통계 편람(diagnostic and statistical manual of mental disorders-Ⅳ, DSM-Ⅳ)에서 정의한 주요우울장애(major depressive disorder, MDD)를 구별하고, 이에 대한 역학 조사를 할 필요가 있다. 또한 주요우울장애는 자살과 관련된 가장 흔한 질환이라고 알려져 있으며[12], 우울장애 유병률이 높은 보이는 신경계질환 환자에게 자살사고에 대한 적절한 평가가 필요한 실정이다.
본 연구에서는 DSM-IV 진단 기준에 의한 구조화된 면접을 통하여 신경계질환 환자들의 현재 우울장애(current depressive disorder)와 자살경향성(suicidality) 빈도를 조사하고자 하였다.
대상과 방법
1. 대상
연구는 2013년 1월부터 2013년 12월까지 삼성서울병원을 방문한 신경과 외래 환자 중 18세 이상의 뇌전증, 파킨슨병과 허혈뇌졸중 환자를 대상으로 시행하였다. 모든 환자에게 과거 병력과 사회적 인자에 대하여 설문지로 평가하였으며, 전반적인 기분 상태의 평가를 위하여 Hospital Anxiety and Depression Scale-depression subscale (HADS-D)과 Beck우울증목록표(Beck’s Depression Inventory, BDI)를 활용하였다. HADS-D 9점이상 또는 BDI 17점 이상인 환자는 정확한 심리상태 평가를 위해 Mini-International Neuropsychiatric Interview (MINI)를 추가로 하였다. MINI검사는 선별검사 이후 1달 이내에 하였으며, 전문 임상심리사의 면담방식으로 진행되었다.
본 연구에서 뇌자기공명영상에 뇌전증, 파킨슨병이나 뇌졸중 이외의 다른 원인질환이 있거나, 두 가지 이상의 질환이 공존하는 경우는 제외하였다. 또한 지남력이 정상이 아닌 경우, 의사 소통에 어려움이 있는 경우, 기분 저하를 가져올 수 있는 갑상샘기능 이상이나, 만성신부전이나 간부전 같은 대사 원인질환, 완치 판정을 받지 않은 악성종양이 있거나, 최근 10년 이내에 약물 중독이나 알코올 중독의 기왕력이나, 우울증을 제외한 기타 정신병이 있는 경우는 제외하였다.
2. 우울증 평가 방법
1) Hospital Anxiety and Depression Scale (HADS)
HADS는 Zigmond와 Snaith [13]가 병원을 방문한 환자의 불안, 우울 정도를 측정하기 위하여 개발한 척도이다. 불안증과 우울증의 정도를 점수화할 수 있는 14개 항목으로 구성되어 있으며, 7개 항목은 불안증을 평가할 수 있는 HADS-A 하부척도이고, 나머지 7개는 우울증을 평가하는 HADS-D 하부척도이다. 각각의 문항은 ‘없음’ 0점에서 ‘심함’ 3점으로 4가지 중 하나를 선택하는 리커트 척도(Likert scale)이다. Zigmond 등은 불안과 우울 도구의 절단점을 각각 8점으로 제시하여, 점수가 9점 이상이면 임상적으로 의미가 있는 불안과 우울로 판단하였다[14]. 본 연구에서는 HADS-D를 사용하였으며, 절단점을 8점으로 설정하였다[15].
2) Beck우울증목록표(Beck’s Depression Inventory, BDI)
BDI는 우울증의 인지, 정서, 신체, 행동 증상에 대한 21개 문항으로 이루어진 자기보고형 척도이다[16]. 각 문항은 증상의 심한 정도에 따라 0점에서 3점으로 평가하며 가능한 점수 범위는 0점에서 63점까지로, 점수가 높을수록 우울 정도가 심한 것을 의미한다. 본 연구에서는 절단점을 16점으로 설정하였다[17].
3) Mini-International Neuropsychiatric Interview (MINI)
MINI는 DSM-IV와 국제질병분류 제10차 개정판(International Statistical Classification of Diseases-10th Revision)의 주요 제I축 정신질환의 진단을 위해 1998년 미국과 유럽에서 개발된 구조화된 면담기구로 다기관 임상연구나 역학조사에서 사용되고 있다. MINI는 이전 연구에서 다른 면담 도구와 비교하여 타당도와 신뢰도를 검증 받았으며, 면담시간이 평균 15분으로 상대적으로 짧은 장점이 있었다[18]. 국내에서는 2006년 Yoo 등[19]이 한국판으로 표준화하였다. MINI는 우울장애와 이에 동반된 기타 정신장애 즉, 불안장애, 정신증장애, 신체형장애, 물질관련장애, 성격장애 등에 대해 평가할 수 있고, 우울장애와 관련하여 반드시 평가해야 하는 자살가능성에 대해 보다 자세하게 다룰 수 있다는 장점이 있다. 본 연구에서는 다양한 장애 중 현재 우울장애와 자살경향성을 면접조사하였다.
3-1) MINI에 의한 자살경향성과 자살위험도 평가
본 연구에서는 MINI의 자살경향성과 자살위험성 항목을 평가하였다. 자살위험성은 자살 관련 6항목에 1-10점의 가중치를 부여한 총합으로 평가하였다. 가중치는 지난 1개월 동안 차라리 죽는 것이 낫다고 생각하든지 죽었으면 하고 바란 적이 있는가 하는 질문에 ‘예’라고 답한 경우 1점, 자해하고 싶은가에 대한 질문에 ‘예’라고 답한 경우 2점, 자살에 대한 생각을 하였는가 하는 질문에 ‘예’라고 대답한 경우 6점, 자살계획에 ‘예’라고 답한 경우에 10점, 자살시도에 ‘예’라고 답한 경우에 10점, 평생 동안 자살시도를 한 번이라도 한 적이 있다고 답한 경우에 4점으로 평가하였다. 자살위험성은 없는 경우에 0점으로 구분하였고, 가중치의 합이 1-5점인 경우에 자살위험도가 낮은 군, 6-9점인 경우에 자살위험도가 중등도인 군, 10점 이상인 경우에 자살위험도가 높은 군으로 분류하였다[20]. 자살 위험도 점수는 가중치의 합으로 계산하였고 0점부터 최고 33 점까지 나타낼 수 있다.
3. 통계방법
연구 대상군의 나이, 학력, 유병기간, 발병연령과 세부항목 점수 차이는 ANOVA 검정으로 조사하였고 사후분석은 Turkey 방법을 이용하였다. 연구 대상군의 성별과 과거력은 선형 대 선형 결합으로 비교하였다. 자살위험도에 대한 대상군의 비교는 Kruskal-Wallis검정과 Mann-Whitney검정으로 조사하였다. 연구결과의 분석은 통계처리 프로그램인 SPSS 18.0판을 이용하였으며, 통계 유의수준은 p<0.05인 경우 의미있다고 판정하였다.
결 과
1. 연구대상의 인구학적 특성
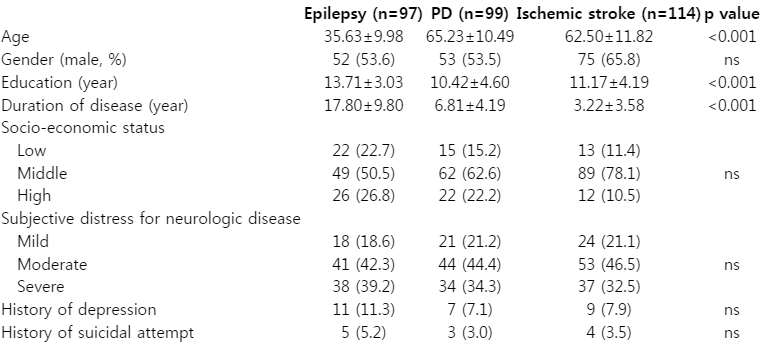
총 310명의 환자가 참여하였으며, 이 중 뇌전증 환자는 97명, 파킨슨병 환자는 99명, 허헐뇌졸중 환자는 114명이었다. 인구학적 특성은 Table 1에 제시하였다. 뇌전증 환자군이 유의하게 나이가 적었으며, 학력도 높았다. 유병기간은 뇌전증 환자가 가장 길었고, 그 다음으로 파킨슨병 환자가 길었으며, 허혈뇌졸중 환자가 가장 짧았다 (17.80±9.80 vs. 6.81±4.19 vs. 3.22±3.58 years, p<0.001). 하지만 병에 대한 주관적인 부담(distress)은 세 군에서 차이가 없었다. 우울장애 기왕력과 자살시도 기왕력도 세 군 사이에 차이가 없었다.
2. 우울기분 선별검사
세 질환의 HADS-D와 BDI의 평균값은 유의한 차이가 없었다(Table 2). HADS-D 9점 이상으로 우울증이 있는 환자는 뇌전증 37명(38.1%), 파킨슨병 39명(39.3%)과 허혈뇌졸중 43명(37.7%)였으며, BDI 17점 이상으로 우울증이 있는 환자는 뇌전증 24명(24.7%), 파킨슨병 29명(29.3%)과 허혈뇌졸중 28명(24.5%)로 두 선별검사 모두 세 군 사이에 차이가 없었다.
3. MINI 결과와 분석
1) 우울장애
선별검사에서 의미 있는 수준의 우울기분을 보였던 뇌전증 환자 52명, 파킨슨병 환자 56명, 허혈뇌졸중 환자 54명이 MINI를 통한 구조화된 면담을 받았다(Table 3). 이 중 우울장애로 진단받은 환자는 뇌전증 21명(22.8%), 파킨슨병 29명(29.3%), 허혈뇌졸중 28명(24.6%)이었다. 이 중 주요우울장애는 뇌전증 7명(7.6%), 파킨슨병 12명(12.1%), 허혈뇌졸중 10명(8.8%)이었다(Table 3).
2) 자살위험도 평가
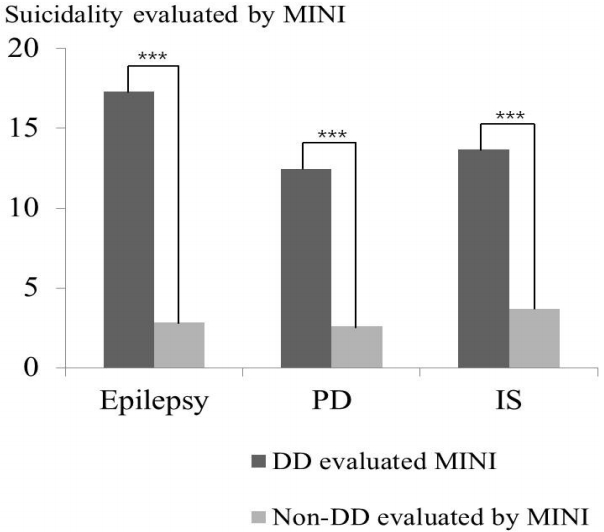
MINI를 통한 자살위험도 점수는 세 질환 환자 모두 의미 있는 자살위험도를 보였으나, 질환 사이에 유의한 차이는 없었다(Table 3). 우울장애가 있는 환자군은 우울장애가 없는 환자와 비교하여 세 군 모두 자살위험도가 유의하게 높았다(Fig. 1). 우울장애 환자와 주요우울장애 환자의 자살점수는 뇌전증 환자에서 가장 높게 나타났으나, 통계적 유의성은 없었다.
고 찰
본 연구는 신경계질환(뇌전증, 파킨슨병, 허혈뇌졸중) 환자에서 흔히 나타나는 우울기분을 구조화된 면담을 통하여 DSM-IV 진단 기준에 따른 정확한 진단으로 우울장애의 빈도와 자살위험도에 대하여 알아보았다.
뇌전증 환자는 일반 인구에 비하여 정신질환이 더 많이 동반되는 것으로 알려져 있으며, 기분장애와 불안장애는 뇌전증 환자에서 가장 흔하게 동반되는 정신질환이다[21]. 뇌전증 환자의 우울증 유병률은 환자의 질병 상태나 조사 대상에 따라 다양하다. 뇌전증 클리닉이나 비디오뇌파모니터링을 위하여 입원하는 심한 뇌전증을 가지고 있는 환자는 우울증 유병률이 50-55% 정도이며, 지역사회 기반으로 조사한 연구에서는 발작이 재발하는 환자의 20-30%, 관해 중인 환자의 6-9%가 우울증이 있다고 한다[22]. 본 연구에서는 뇌전증 환자에서 선별검사를 통하여 우울기분은 41.2%로 기존 연구와 비슷하였으나, 구조화된 면담을 통한 진단에서는 우울장애의 유병률은 21.6%였으며, 이 중 주요우울장애는 7.2%로 다른 연구와 비교하여 조금 낮았다.
우울증에서 전두엽, 측두엽과 변연계가 중요한 역할을 한다는 사실은 잘 알려져 있으며, 이 영역에서 기인하는 발작 중 정신조짐(psychic aura)을 보이는 환자에서 우울증 빈도가 높다는 사실은 뇌전증과 우울증 사이에 공통된 구조 이상이 있다는 것을 시사한다[23,24]. 그리고 우울장애에서 중요한 역할을 하는 것으로 알려진 세로토닌, 노르아드레날린, 도파민, 감마아미노뷰틸산 같은 신경전달 물질은 여러 항뇌전증약에 의해 영향을 받는 것으로 알려져 있으며, 페노바르비탈, 프리미돈, 비가바트린, 휄바메이트, 레베티라세탐과 토피라메이트 같은 여러 항뇌전증약에 의해서도 기분장애가 유발될 수 있다고 한다[25-27]. 또한 우울장애를 동반하는 뇌전증 환자에서 이런 신경전달물질 이상이 뇌전증 초점의 점화과정(kindling process)과 뇌전증 악화에 중요한 역할을 한다고 알려져 있다[28-32].
파킨슨병은 안정떨림, 경직, 운동완만 또는 자세 불안정성 같은 운동 증상이 주된 증상이지만, 우울, 불안, 치매, 정신병적 증상, 자율신경계이상, 수면 장애 같은 다양한 비운동증상을 동반한다[33]. 이 중 우울기분은 파킨슨병에서 가장 흔하게 나타나는 비운동 증상 중 하나로, 약 35-50%의 파킨슨병 환자에서 나타난다[34-36]. 본 연구에서는 선별검사를 통한 우울기분은 50.5%였으며, 구조화된 면담을 했을 때 통한 진단에서는 우울장애는 29.3% 였으며, 이 중 주요우울장애는 12.1%였다. 파킨슨병에서 우울증의 원인으로 파킨슨병에서 나타나는 뇌의 구조 이상과 도파민, 세로토닌, 노르아드레날린 같은 생화학적 변화[37], 심리 사회적 영향과 병적 상황[38], 신체 장애에 대한 반응성[39]에 대해 연구하고 있으나, 아직 명확한 원인은 알려져 있지 않다. 하지만 파킨슨병 환자의 경우 정상 혹은 신경계 질환이 아닌 다른 질환을 가진 환자와 비교하여 발병 이전에 우울장애가 선행했던 비율이 높다는 보고가 있으며[40,41] 파킨슨병 환자에서 우울장애가 동반된 경우 운동 기능과 인지기능 저하가 더 빠르고 신체 장애에 대한 위험성이 높기 때문에[35,37], 우울증에 대한 적절한 진단과 치료가 필요하다.
뇌졸중도 우울기분이 흔히 동반되는 질병으로, 뇌졸중 후 우울증의 빈도는 12-64%로[8,42-44] 연구마다 다양하지만, 일반적으로 뇌졸중 후 우울증의 빈도는 뇌졸중 급성기에 높고 시간이 지날수록 낮아지는 것으로 알려져 있다. 우리나라의 뇌졸중 후 우울증 빈도에 대한 연구에서 우울증 빈도는 18%였다[45]. 본 연구에서는 선별 검사를 통한 우울기분은 42.9%였으며, 구조화된 면담을 통한 진단에서는 우울장애가 24.5%로 기존 우리나라 연구와 비교하여 높은 유병률을 보였으나, 이 중 주요우울장애는 8.8%로 조금 낮았다. 뇌졸중 후 우울증이 발생하는 기전에 대해서는 뇌손상에 의한 신경전달물질의 변화 특히 아드레날린과 세로토닌의 변화에 의해 우울증이 생긴다는 기전과, 뇌졸중 후 겪게 되는 신체장애나 사회적 부적응 때문에 이차적으로 우울증이 발생한다는 견해가 있다. 하지만 뇌졸중에 의해 나타날 수 있는 병적인 웃음과 울음(emotional incontinence), 뇌졸중 환자의 약 30-60%에서 보이는 식욕저하, 성욕저하, 수면장애, 피로감 같은 증상은 우울장애에 의한 증상과 뇌졸중에 의한 증상을 구별하기 어렵게 한다[46]. 하지만, 이런 신체 증세가 뇌졸중에서 흔한 것임을 감안하더라도 중증 우울증의 빈도는 여전히 높다고 알려져 있다[47].
본 연구에서 신경계질환 환자의 우울장애와 주요우울장애의 유병률이 전반적으로 낮게 나타난 이유는 진단 방법의 차이 때문으로 생각한다. 본 연구는 대부분의 연구에서 사용한 우울기분에 대한 단순 설문지로 평가하는 방식의 유병률 조사는 이전 연구들과 크게 다르지 않았다. 하지만 단순 도구를 활용하여 우울증을 진단하는 데에는 여러 가지 제한점이 있다. 대부분의 척도는 수면장애, 피로, 성욕저하 같은 우울증에서 흔히 나타나는 신체 증상을 포함하지만, 신경계질환 환자가 겪는 이러한 증상이 우울증에 의한 증상인지, 약물에 대한 부작용인지, 질병에 따른 증상의 일부인지 그 감별이 쉽지 않기 때문에 실제 빈도보다 과대 평가 되었을 가능성이 높다. 또한 우울기분이 단순히 우울증에만 해당하는 증상이 아닐 수도 있다. 본 연구에서도 MINI를 통하여 각 신경계질환에 따라 2.0-6.2%의 환자에서 우울장애 이외의 정신질환을 진단하였으며, 우울기분이 동반되는 기타 정신질환에 의의 증상이라면 이에 대한 명확한 평가 없이는 동반 질환이 저평가되거나 진단을 할 수 없기 때문에 정확한 치료도 할 수 없다.
신경계질환 환자에서 자살위험도는 저평가되었고, 체계화된 연구 또한 거의 없는 상태이다. 최근 발표된 연구에서 뇌전증 환자의 30.4%가 자살사고를 보인다고 하며[48], 파킨슨병 환자의 14.4%[49], 뇌졸중 환자의 10.4%가 자살사고를 보인다고 하였다[50]. 본 연구에서는 38.1-46.4%의 환자가 자살사고를 보였으며 실제 자살시도 기왕력이 있는 환자가 3-5%였다. 자살사망자의 사후부검연구에서 자살사망자의 약 60%가 주요우울장애나 다른 기분장애를 겪었던 것으로 보고하였고[51], 주요우울장애 환자의 15%가 자살이 사인이었다는 이라는 이전 보고로 미루어 볼 때 주요우울장애는 자살과 밀접한 관련이 있다. 본 연구에서도 모든 질환에서 우울장애를 가진 환자가 우울장애가 아닌 환자와 비교하여 자살경향성이 유의하게 높았다. 이는 신경계질환 환자에서는 우울기분 평가를 통한 우울증 이외에도 자살사고에 대한 평가도 반드시 함께 이루어져야 된다는 점을 시사한다.
본 연구에서 우울장애와 자살시도의 기왕력 모두 선별검사와 MINI에 의해 평가된 내용보다 현저히 낮았다(Fig. 2). 이는 많은 신경계질환 환자가 우울기분이나 자살 경향성이 있지만 이전에 제대로 된 진단이나 치료를 받지 못했다는 것을 시사한다. 이에 따라 신경과 의사는 환자와 면담할 때 우울기분이나 자살사고에 대하여 반드시 고려해야 하며, 질환에 따른 다양한 선별검사를 통하여 우울장애와 자살사고에 대하여 조기에 진단하고 치료해야 될 것이다.
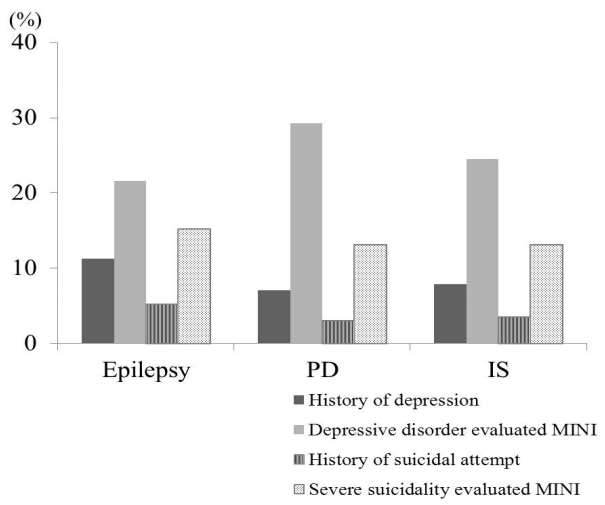
Frequency of depression and suicidal attempt with respect to past history or MINI among neurological diseases
MINI; Mini International Neuropsychiatric Interview, PD; Parkinson’s disease, IS; ischemic stroke.
본 연구의 제한점으로 첫째, 표본 크기가 작다. 둘째, 단일 삼차병원 환자만을 대상으로 시행하였기 때문에 본 연구 결과만으로는 모든 신경계질환 환자에게 적용하기가 어려울 수 있다는 것이다. 또한 모든 신경계질환을 대상으로 시행한 연구가 아니므로, 추가 연구가 더 필요할 것이다. 셋째, 선별검사로 이용된 우울증 척도의 절단점이 질병에 따라 다를 수 있는데 본 연구와 같이 모든 질환에 같은 절단점을 적용하면 우울증 예측도(predictive value)가 달라질 수 있으므로, 질환에 따른 절단점에 대한 타당성 연구가 필요할 것이다. 넷째, HADS-D과 BDI는 평가 시점에 따라 점수가 달라질 수 있는 검사로, MINI의 시행이 선별검사 후 한 달 이내에 이루어졌기 때문에 HADS-D과 BDI는 평가 시점에 따라 우울 기분이 반영되지 않았을 수 있다.
우울증은 신경과 환자의 흔한 정신 증상으로 삶의 질은 크게 떨어뜨리고 치료를 방해하는 심각한 요인이다. 신경계질환에 동반되는 우울증의 정확한 진단, 적절한 관리와 치료는 삶의 질을 높이고 궁극적으로 질환의 예후를 호전시킬 수 있는 중요한 밑거름이 될 것이다.