자기공명영상에서 내림프수종이 관찰되지 않은 튜마킨이석발작
Magnetic Resonance Imaging Fails to Show Evidence of Endolymphatic Hydrops in a Case with Tumarkin’s Otolithic Crisis
Article information
Trans Abstract
Tumarkin’s otolithic crisis refers to drop attacks that are an unusual manifestation of Meniere’s disease. It has been proposed that these drop attacks result from mechanical deformation of the otolithic organs related to the endolymphatic hydrops that occurs in Meniere’s disease, as revealed by MRI with intratympanic gadolinium enhancement. Here we report a patient with Tumarkin’s otolithic crisis in whom inner-ear MRI with intratympanic gadolinium administration during the acute attack did not reveal the presence of endolymphatic hydrops.
1936년 Alex Tumarkin에 의해 처음 보고된 튜마킨이석발작(Tumarkin’s otolithic crisis)은 말초전정계 이상으로 의식소실 없이 갑자기 중심을 잃고 쓰러지는 현상을 말한다[1]. 보통 말기의 메니에르병 환자에서 발생하나 일부는 메니에르병의 첫 증상으로 보이기도 하며 현훈, 이명 또는 난청과 같은 증상을 동반하기도 한다[1,2]. 튜마킨이석발작의 발생기전은 아직 명확하지 않으나 내림프액(endolymph)과 외림프액(perilymph)의 전해질 불균형에 의해 형성된 내림프수종(endolymphatic hydrops)이 이석기관(otolithic organ) 내 압력을 비정상적으로 증가시켜 이석막(otolithic membrane)의 물리적인 변형에 의해 발생한다는 이론이 지배적이다[3]. 메니에르병과 튜마킨이석발작에 관련된 내림프수종의 진단은 청력검사, 전기와우도(electrocochleography), 와우수종분석 차폐술(cochlear hydrops analysis masking procedure), 전정유발근전위(vestibular-evoked myogenic potential)가 진단에 보조적으로 이용될 수 있으나[4] 객관적인 진단방법으로는 제한이 있어 대부분 임상적 진단에 의존한다. 최근에 가돌니늄(gadoliniumdienthylen thiamine pentaacetic acid) 조영제를 고실내(intratympani)로 주입 후 자기공명영상을 촬영하여 외림프액 공간을 선택적으로 조영함으로써 내림프수종의 존재를 영상화하였다[5]. 이러한 방법은 메니에르병 환자에서 튜마킨이석발작의 발병기전을 이해하고 객관적인 영상지표에 의한 진단을 가능하게 하여 치료계획 및 재발 예측인자 평가 등에 도움을 줄 수 있겠다.
저자들은 최근에 메니에르병 환자에서 두 차례 튜마킨이석발작이 발생하여 병변측의 내림프수종을 확인하기 위해 양측 고실내로 가돌니늄 조영제를 주입하고 24시간 후 그리고 3개월 후 자기공명영상을 촬영하여 영상소견과 기전에 대해 고찰하고자 한다.
증 례
메니에르병으로 외래 추적진료 중이던 66세 남자가 좌측 청력감소를 동반한 어지럼과 함께 갑작스럽게 의식소실 없이 중심을 잃고 넘어지는 쓰러짐발작(drop attack)으로 내원하였다. 환자는 2년 전에도 비슷한 양상의 쓰러짐을 경험하였다. 당시 화장실에서 회전성 어지럼과 함께 몸이 앞으로 잡아당겨지는 느낌이 들면서 머리가 바닥에 부딪히며 쓰러졌으나 의식소실은 없었다. 2년 전부터 발생한 어지럼은 1년에 3-4회 가량 반복적으로 발생하였고 회전성으로 구토와 좌측의 청력감소, 이충만감을 동반하였으며 증상은 약 1시간 지속되었다. 과거력에서 고혈압 외 당뇨병, 고지혈증, 신장질환과 같은 만성질환은 없었다. 두통의 기왕력은 없었고 가족력에서도 특이소견은 없었다. 신경학적 진찰에서 내원 시 롬버그검사(Romberg test)와 보행(tandem gait)검사는 어지럼으로 시행하지 못했으나 두부충동검사(Head thrust test)에서 좌측으로 돌릴 때 교정신속보기(catch up saccade)와 순음청력검사에서 좌측의 저음역에 우세한 감각신경성난청을 보였으며 이는 한 달 전보다 악화된 소견이었다(35 dB → 44 dB). 그 외 소뇌기능을 포함한 다른 신경학적 이상소견은 관찰되지 않았다. 증상 발생 다음날 고실내로 조영제를 주입하고 24시간 후 자기공명영상을 촬영하였고, 비디오안구운동검사(video-oculography)를 포함한 전정기능검사를 시행하였다. 증상이 있을 당시 비디오안구운동검사에서 우측으로 향하는 수평-회선 자발안진(horizontal-torsional nystagmus)이 관찰되었다. 기도 소리자극(air-conducted sound stimulation)에 의한 외안근전정유발근전위(ocular vestibular-evoked myogenic potential, oVEMP)에서는 좌측에서 측정되지 않았으나 경부전정유발근위검사(cervical vestibular-evoked myogenic potential, cVEMP)는 정상이었다. 주관적시수직검사(subjective visual vertical test)에서 단안, 양안 모두에서 좌측 편위를 보였고 냉온교대온도안진검사(bithermal caloric test)에서 좌측에서 25%의 반고리관마비(canal paresis) 소견을 보였다. 환자는 미국이비인후과학회(American Academy of Otolaryngology-Head and Neck Surgery)의 메니에르병의 진단기준에 따라, 중추 신경학적 징후를 동반하지 않는 20분 이상 지속되는 2회 이상의 재발성 어지럼, 이충만감, 환측 이명감, 환측의 변동성 청력 손실이 청력검사에서 입증되었기 때문에 메니에르병으로 확정 진단할 수 있었다. 따라서 좌측의 내림프수종에 의한 튜마킨이석발작을 의심할 수 있었고, 내림프수종의 영상학적 진단을 위해 양측 고실내로 가돌니늄 조영제를 주입하고 24시간 후 자기공명영상을 촬영하였다. 방법은 가도디아미드수화물(Gadodiamide Hydrate)을 생리식염수로 8배로 희석했다. 희석된 가도디아미드 수화물을 1 mL 주사기와 23 G 바늘을 이용하여 병측 고실내로 0.5 mL 가량 주입하고 환자는 누운 자세에서 주입된 귀가 하늘을 향하게 고개를 돌려 1시간 가량 유지하였다. 이후 건측도 같은 방법으로 주입하고 24시간 후 자기공명영상(PHILIPS, INTERA ACHEVA 3.0T, The Nederland)을 촬영하였다[5]. 영상에서 환자의 양측 외림프액 공간이 고신호 강도로 조영증강되어 정상적인 와우, 전정 및 반고리관 등의 구조물이 관찰되었고 내림프수종을 시사하는 소견은 관찰되지 않았다(Fig. A). 자기공명영상 시행 후, 하이드로클로로티아지드(hydrochlorothiazide) 복용과 대증치료 후 입원 4일 째 증상은 호전되었다. 롬버그, 보행 및 소뇌기능검사는 정상이었고, 두부충동검사에서 좌측으로 돌릴 때 보였던 신속교정보기도 관찰되지 않았다. 비디오안구운동 검사에서 처음 나타났던 우측 수평-회선자발안진은 좌측으로 방향이 변화하였으며 안진의 속도는 크게 감소되었다(12º/s → 2.5°/s). 3개월 뒤 환자는 간헐적으로 어지럼을 호소하였고 외래에서 다시 양측 고실내 조영을 한 후 자기공명영상을 시행하였다. 영상소견은 이전과 차이 없이 외림프액 공간은 정상적으로 조영증강되었고 내림프수종이나 다른 구조적 이상은 관찰되지 않았다(Fig. B).
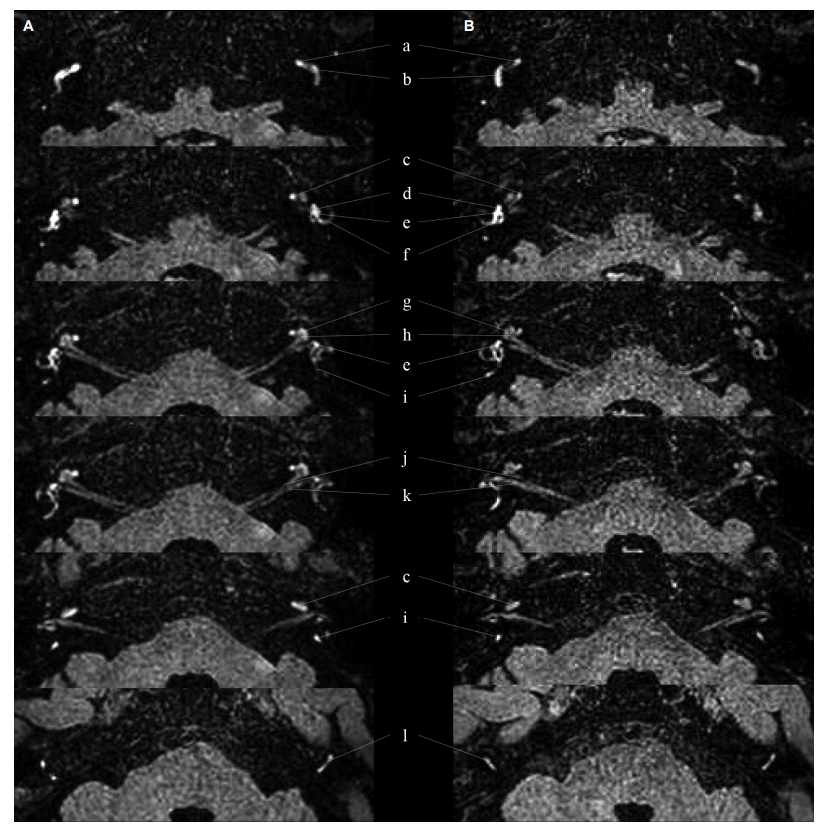
(A) Three-dimensional fluid-attenuated inversion recovery magnetic resonance imaging (3D-FLAIR MRI) taken 24 hour after intratympanic injection of gadoinium and (B) follow-up 3D-FLAIR MRI performed after 3 month. Axial view images are shown the gadolinium in basal, second and apical turns of cochlea, vestibule and semicircular canals. All compartments display a normal enhancement in perilymphatic space and there is no endolymphatic hydrops in otolithic organ. a: Scala tympani in basal turn of cochlea, b: vestibule, c: second turn of cochlea, d: saccule, e: utricle, f: horizontal (lateral) semicircular canal g: apical turn of cochlea, h: modiolus, i: posterior semicircular canal, j: cochlear nerve, k: vestibular nerve, l: anterior (superior) semicircular canal.
고 찰
메니에르병과 관련된 튜마킨이석발작의 발병기전은 아직 명확하지 않으나 내림프수종이 쓰러짐발작을 일으키는 중요한 발병인자로 생각되고 있다[3]. 내림프수종은 증가된 내림프액에 의하여 내림프강을 형성하는 구조물들이 팽창되어 나타나는 병리조직학적 소견으로, 에너지소비와 이온수송이 활발한 와우(cochlea)의 혈관줄무니(stria vascularis)와 미로(labyrinth)의 암세포(dark cell)가 손상되면 내림프액 공간에서 화학적 불균형에 의해 발생하는 것으로 알려져 있다. 형성된 내림프수종은 타원낭(utricular) 또는 소낭벽(saccular wall)에서 등골판(stapes footplate)과 와우관(cochlear duct)까지 팽창되어 전정계단(scala vestibuli) 전체를 압박하며 와우, 전정기관 및 신경말단의 병적 변화를 야기한다[3]. 따라서 이석기관(otolith organ)에서는 병적 변화로 유발된 신경자극이 증폭되며, 이 자극이 전정핵(vestibular nucleus)을 통해 동측의 전정척수로(vestibulospinal tract)를 따라 양측 하지의 말초운동신경으로 전달되고 이때 신전근(extensor muscle)의 흥분신호(excitatory signal)와 굴곡근(flexor muscle)의 억제신호(inhibitory signal) 사이의 균형이 깨지면서 환자가 의식소실 없이 갑작스럽게 중심을 잃고 쓰러지는 쓰러짐발작이 발생하는 것으로 설명한다[6].
병태생리학적으로 메니에르병 환자에서 튜마킨이석발작과 내림프수종 사이의 발생기전을 이해하는데 영상학적 진단이 유용하지만, 실제로 레이즈너막(Reissner’s membrane)이 너무 얇기 때문에 일반적인 영상촬영으로 내림프액과 외림프액 사이의 공간을 관찰하는데 한계가 있다[5]. 메니에르병 환자나 급성 감각신경성난청 환자에서 고실내로 젠타마이신(gentamicin) 또는 스테로이드를 주입하여 치료하는 것처럼 가돌니늄 조영제를 고막내로 주입하면 달팽이창(round window)으로 들어가 고실계단(scala tympanic)을 통해 전정계단(scala vestibule)으로 확산되어 자기공명영상에서 외림프액 공간이 조영증강된다. 내림프수종은 외림프액강은 조영되고 내림프액강이 결손되어 경계가 관찰되고, 24시간 후 영상에서 와우와 전정기관의 내부 구조물과의 경계는 더욱 분명해진다[5]. 그러나 메니에르병이 없는 환자의 측두골에서도 내림프수종이 관찰되고[7] 병리상 내림프수종을 보이는 일부 환자(79예 중 51예)에서는 메니에르 증상을 나타내지 않아 내림프수종이 메니에르병의 중요한 병리소견이지만, 메니에르 증상을 나타내는 데 직접적으로 관여하지는 않는다고도 하였다[8]. Merchant 등[8]은 내림프수종은 화학적 불균형에 따른 결과물이며, 와우내 체액의 항상성 유지 장애로 인한 삼투압 불균형이 증상을 일으키는 주된 원인이라 하였다. 그 밖에도 내림프액의 재흡수에 영향을 주는 해부학적 이상, 혈관이상, 바이러스 감염 후 자가면역기전 등이 메니에르병 증상을 일으킬 수 있는 원인으로 제시되고 있어[9] 내림프수종이 메니에르병 환자에서 흔히 관찰되지만 병인을 설명할 수 있는 직접 요인은 아니라 할 수 있겠다. 쓰러짐발작을 설명하는 또 다른 가설은 메니에르병과 쓰러짐발작을 경험한 환자에서 이석막(otolithic membrane)의 퇴행성 변화와 위축이다[10]. 특히 이러한 이석막의 손상은 지연성 내림프수종(50%)과 메니에르병 환자(56%)의 일부에서만 변형 또는 손상이 관찰되었지만, 쓰러짐발작을 경험한 환자는 모두(100%)에서 관찰된 연구가 있다[10]. 이러한 결과는 조직학적으로 이석기관의 퇴행이나 변형에 의한 손상이 쓰러짐발작을 일으키는 근본적인 원인임을 시사한다.
본 증례에서는 튜마킨이석발작을 동반한 메니에르병 환자에서 양측 고실내로 가돌니늄 주입 후 자기공명영상을 시행하였으나 병변측에서 내림프수종은 관찰되지 않았다. 메니에르병에서 조영제가 외림프액으로 유입되면 내림프액과 경계가 보여 내림프수종이 관찰되지만 본 증례의 영상에서 정상측(우측)과 병변측(좌측) 모두에서 와우, 전정, 반고리관의 외림프액 공간이 정상적으로 조영증강되어 관찰되었다. 환자가 증상을 호소하는 급성기 발작에도 불구하고 내림프수종이 외림프액 공간의 구조물을 압박하여 형성하는 경계는 관찰되지 않았다. 이러한 영상 소견을 근거로 구조적인 내림프수종이 없이도 튜마킨이석발작과 메니에르 증상이 발생할 수 있으며 이는 내림프수종이 반드시 튜마킨이석발작과 메니에르 증상을 유발하는 원인이 아닐 수 있음을 시사한다. 하지만 이환기간이 2년 정도로 비교적 짧고, cVEMP는 정상이면서 oVEMP 이상을 보인, 즉 소낭은 정상이면서 타원낭의 기능 이상만을 보이며, 청력저하가 심하지 않아 내림프수종이 관찰되지 않을 수도 있음을 고려해야겠다. 비록 두 번의 반복촬영을 하였지만 한 증례로 제한적이며, 향후 튜마킨이석발작을 동반한 메니에르병 환자들에서 내림프수종의 존재를 확인하는 영상방법에 대한 더 체계적인 연구가 필요하겠다.