부산 권역 급성 뇌졸중 핫라인을 통한 뇌졸중 진료 체계 구축 타당성
Feasibility of Establishing a Stroke Care System through the Acute Stroke Hotline in Busan Metropolitan Area
Article information
Trans Abstract
Background
The importance of establishing a regional stroke safety net for the treatment of acute stroke is increasingly emphasized. In this study, we analyzed effectiveness of transferring the suspected acute ischemic stroke (AIS) patients through the 1899-0215 hotline system from 119 ambulances and nearby hospitals.
Methods
From July 2015 to July 2022, we analyzed data from 632 suspected acute stroke patients through the hotline. Furthermore, we investigated the proportion of patients in the target population who were eligible for reperfusion therapy and compared cases transferred by 119 emergency services (EMS) with those transferred from nearby hospitals.
Results
Six hundred thirty-two suspected acute stroke patients were transferred to our stroke center through the 1899-0215 hotline system. The accuracy of diagnosing acute stroke among transferred patients is 81.0% for 119 EMS and 80.5% for cases transferred from nearby hospitals. Of the 200 patients transferred from hospitals, they were transferred from 47 nearby hospitals with an average transfer distance of 38.2 km and an average transfer time of 65 minutes. Among 291 patients diagnosed with AIS, The onset-to-door time was significantly shorter (p<0.01) for patients transferred by 119 EMS. The proportion of patients who received reperfusion therapy was significantly higher (p<0.01) for those transferred by 119 EMS.
Conclusions
The hotline service will become a useful tool for establishing a regional stroke network in the Busan area, and its effectiveness will be particularly useful for 119 EMS. Measures are needed in the Busan metropolitan region to ensure the speediness of transferring acute stroke patients between hospitals.
서 론
급성 뇌졸중은 사망에 이르거나 후유증을 남기는 심각한 질병으로 발생 초기에 빠른 대처와 치료가 중요하다[1]. 급성허혈뇌졸중(acute ischemic stroke, AIS)의 경우 치료 효과가 분명한 정맥혈전용해제 도입 이후 병원 내 신속한 치료 시스템의 중요성이 강조되었고[2,3], 국내에서도 이를 위해 많은 뇌졸중 치료 시스템이 도입되었다. 이로 인해 최근에는 병원 도착 후 60분 이내에 정맥혈전용해제를 사용하는 빈도가 80% 이상으로 향상되었다[4]. 하지만 급성 뇌졸중 발생 후 병원 도착 시간은 전혀 단축되지 않고 있다. 많은 원인들이 알려졌지만[5], 구급대에서 뇌졸중 치료에 적정한 병원을 찾지 못하거나 치료 불가능한 의료기관으로 이송되어 치료 시기를 놓치는 경우가 큰 비중을 차지한다.
이런 문제를 해결하기 위해 급성기 뇌졸중 치료 지침들[6,7]에서 지역 내 급성기 뇌졸중 치료가 가능한 병원을 중심으로 지역 뇌졸중 치료 시스템(regional stroke care system)을 구축하고, 특히 급성 뇌졸중 의심 환자를 이송하는 119 구급 대원들에게 뇌졸중 진단 방법을 숙지시켜 병원 전단계 고지(pre-hospital notification)를 통해 적절한 의료기관으로의 이송을 가능하게 하여 병원 내 치료 과정을 단축시키는 것을 권장한다. 이 과정에서 구급대원과 뇌졸중 전문의료진 사이에 직접적인 연결이 가능한 핫라인의 구성은 최근 그 효과를 촉진시키는 것으로 알려지고 있다[8,9].
또한 2015년 이후 기계적혈전제거술이 AIS 환자에서 중요한 시술로 자리잡은 이후, 기계적혈전제거술이 불가능한 병원에서 가능한 병원으로 AIS 환자들의 빠르고 효과적인 이송이 필요하게 되었다. 따라서 이전까지의 핫라인 구성을 119 구급대 중심으로 인근 병원까지 확대할 필요성이 제기된다[10,11]. 그러나 현재까지 이와 관련된 국내 연구들은 119 구급대 중심으로만 연구되고 병원 간 연결에서의 핫라인의 유용성과 문제점들에 대한 연구는 부족하다[9].
본 연구에서는 1899-0215 핫라인을 통해 동아대학교병원 뇌졸중센터에 급성 뇌졸중 의심 환자로 이송된 환자들을 대상으로 뇌졸중 진단의 정확성을 알아보고, 119와 응급의료기관으로부터 이송된 환자들의 임상 특징과 이송의 효율성을 분석하고자 하였다. 그리고 문제점들을 찾아내 향후 부산권역 내 급성 뇌졸중 환자들의 효율적인 이송 및 권역 내 지역 뇌졸중 치료 시스템을 구축하기 위한 기본적 자료를 만들고자 하였다.
대상과 방법
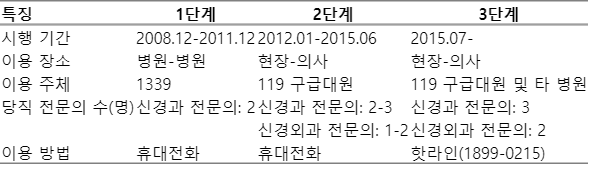
부산권역심뇌혈관센터인 동아대학교병원 뇌졸중센터에서는 2006년부터 Table 1과 같이 3단계로 나누어 부산권역 내 119 구급대와 인근 응급의료기관으로부터 급성 뇌졸중 의심 환자들을 이송하는 전략을 사용했다. 1단계 사업이 권역 내 응급의료기관만을 대상으로 하였고[12], 2단계 사업이 119 구급대만을 대상으로 한 것에 비해[8] 3단계 핫라인 사업에서는 119 구급대와 권역 내 응급의료기관들이 모두 1899-0215 핫라인을 사용하도록 하였다. 부산 119 구급대는 666명의 응급구조사들과 74대의 구급차로 이루어져 있고, 부산권역 11개의 안전센터에 나누어 근무하고 있다. 부산권역심뇌혈관센터는 119 구급대원들의 급성 뇌졸중 의심 환자 진단의 정확성을 향상시키기 위해 2011년 첫 실태 파악 연구[13] 후부터 Cincinnnati 병원 전단계 뇌졸중 감별법(pre-hospital stroke scale)을 지속적으로 119 구급대원들에게 교육시켜 왔다[14].
1899-0215는 KT에서 설치한 전용 통신망으로 119나 응급의료기관에서 급성 뇌졸중 의심 환자 이송을 위해 연결하면 5명의 뇌졸중센터 전문의료진들과 직접 통화할 수 있고, 이송이 결정되면 응급센터 의료진에 급성 뇌졸중 환자 이송을 통보하여 원활한 치료를 가능하게 하기 위한 응급실 환자 분류(triage)의 빠른 통과와 응급 침상이 확보되도록 하였다. 또한 통화 내용 및 시간이 자동으로 기록되게 하였다.
본 연구는 2015년 7월부터 2022년 7월 사이에 1899-0215 핫라인을 통해 본원 뇌졸중센터로 의뢰된 급성 뇌졸중 의심 환자들을 대상으로 하였으며, 의뢰된 환자들이 본원 응급센터에 도착한 후 영상 검사와 뇌졸중 전문의료진의 판단에 따라 급성 뇌졸중 진단 정확성을 분석하였다. 여기서 급성 뇌졸중은 병력 및 computer tomography (CT) 또는 magnetic resonance imaging (MRI)을 통해 확인된 허혈뇌졸중, 출혈뇌졸중, 일과성허혈발작으로 정의하였고, AIS는 CT 또는 MRI를 통해 확인된 허혈뇌졸중으로 정의하였다. 또한 증상 발생 후 응급실 도착 시간(onset-to-door time, OTDT)과 핫라인 연락 후 응급실 도착 시간(call-to-door time, CTDT)을 조사했으며, 뇌졸중의 중증도를 National Institutes of Health (NIH) 뇌졸중척도로 평가했다. 그리고 응급 의료기관으로 이송된 경우 네이버 지도(Naver, Seongnam, Korea)를 통해 평일 아침 기준으로 이송거리 및 예측 이송시간을 계산하고, CTDT를 통해 실제 이송시간을 측정했다. 또한 AIS로 진단된 환자군에서 정맥내혈전용해제 사용 혹은 기계적혈전제거술 등 재관류 치료를 받는 비율을 조사했다.
본 연구는 의학연구윤리심의위원회(Institutional Review Board, IRB) 23-088로 등록된 연구이다.
1. 통계 분석
본 연구에서 통계는 SPSS (version 29.0; IBM, Armonk, NY, USA)를 이용하였으며, 통계적 유의수준은 0.05를 기준으로 하였다. 변수는 범주형과 연속형으로 나누었고, 각각 빈도(%)와 평균±표준편차를 제시했다. 연속형 자료인 경우 student t-test를 사용했고, 범주형 자료인 경우 카이제곱 검정(chi-square test)을 이용하였다.
결 과
총 632명의 급성 뇌졸중 의심 환자들이 1899-0215 핫라인을 통해 본원 응급의료센터로 이송되었다. 그중 431명의 뇌졸중 의심 환자는 119 상황실을 포함하여 10개의 119 구급대로부터 핫라인으로 연결되었고(Fig. 1), 200명의 환자는 47개의 권역 내 응급의료기관으로부터 이송되었으며, 나머지 1명은 환자 가족으로부터 연결되었다.
대상 환자 632명 중 511명(80.8%)이 급성 뇌졸중에 합당하였고 119 구급대에서 연결된 431명 중에서 349명(81%), 그리고 응급의료기관으로부터 이송된 200명 중 161명(80.5%)이 급성 뇌졸중에 해당했다. 그중 AIS 환자는 294명(46.5%)이었다(Table 2).
47개 응급의료기관으로부터 이송된 200명의 급성 뇌졸중 의심 환자들의 평균 이송거리는 38.2 km (2.5-223)이고 평균 이송시간은 65분이었다. 대부분의 이송 환자들은 예측 이송시간보다 20분 이상 시간이 지연되었으나 거제도에 위치한 G병원만 예측 이송시간보다 평균 20분 빨리 도착했다(Fig. 2).

Number of patients, transport distance, estimated transport time and actual transport time between hospitals who were transferred from other hospitals using the hotline.
511명의 급성 뇌졸중 환자 중 294명이 AIS로 진단되었고, 119 구급대로부터 이송된 경우가 210명, 응급의료기관으로부터 이송된 경우가 84명이었다. 294명의 AIS 환자 중 치료에 대한 정보가 확실한 291명의 AIS 환자들을 비교해 보면 NIH 뇌졸중척도가 119 구급대로부터 이송된 경우가 응급의료기관으로부터 이송된 경우보다 의미 있게 높았다(Table 3). 또한 119 구급대로부터 이송된 환자들 중 90명(43.5%, p<0.01)이 정맥혈전용해제를 투여받았고, 응급의료기관으로부터 온 환자의 경우 타 병원에서 정맥혈전용해제를 이미 투여받은 환자 4명을 제외한 11명(16.7%)이 투여받았다. 따라서 정맥혈전용해제 사용 역시 119 구급대로부터 이송된 환자가 응급의료기관으로부터 이송된 환자의 경우보다 의미 있게 높았다. 또한 291명의 AIS 환자 중 46명(15.8%)이 동맥내혈전제거술을 받았으며, 이 중 119 구급대로부터 이송된 경우가 37명(17.8%, p=0.11), 응급의료기관으로부터 이송된 경우가 9명(10.7%)이었다. 따라서 119 구급대로부터 이송된 경우가 응급의료기관으로부터 온 경우보다 높은 경향성을 보였다. 119 구급대와 응급의료기관으로부터 이송된 AIS 환자들의 OTDT와 CTDT를 비교해 보면 119 구급대로부터 이송된 AIS 환자들이 의미 있게 짧았다(Table 3). 그리고 뇌졸중 발생 이후 3개월째 수정 Rankin 척도(modified Rankin scale)는 두 군 간의 유의미한 차이를 보이지 않았다(Table 3).
고 찰
본 연구의 결과는 다음과 같이 3가지로 요약된다. 첫째, 부산권역 내 119 구급대원들이 구급차 내에서 급성 뇌졸중으로 진단한 경우 그 적중률은 81%로 상당히 우수한 수준이다. 둘째, 권역 내 응급의료기관으로부터 이송된 뇌졸중 의심 환자들의 경우 20분 이상의 이송 지체를 보이고 있다. 셋째, 119 구급대로부터 이송된 AIS 환자들이 효과적인 재관류 치료로 연결되는 경우가 높다. 따라서 119 구급대로부터의 이송이 응급의료기관으로부터의 이송보다 효과적인 핫라인 운영 방법이다.
부산권역 내 119 구급대의 경우 2011년 부산권역 구급대원들의 급성 뇌졸중 진단의 정확도가 58.2% 정도인 것을 확인하였고[13], 2012년부터 Cincinnati 병원 전단계 뇌졸중 척도(Cincinnati pre-hospital stroke scale) [14]를 이용한 뇌졸중 감별 방법에 대한 교육을 정기적으로 지속해 왔다. 이후 2015년 저자들의 중간 보고에서 급성 뇌졸중 진단 정확도가 62.6% 정도인 것으로 조사되었다[8]. 이번 연구에서는 정확도가 81%로 향상되어 외국의 경우에 비해 전혀 뒤지지 않는 성적을 보였다[15]. 이 결과는 부산권역 내 구급대원들에게 실시한 뇌졸중 감별에 대한 지속적인 교육이 효과를 보이고 있으며, 향후 119 구급대원들의 교육이 단기간보다는 장기간 계획을 가지고 지속적으로 이루어져야 성과를 이룬다는 것을 보여준다. 119 구급대가 뇌졸중 진단에 실패한 82명의 환자들을 살펴보면 경련, 현기증 그리고 약물 중독 등 급성 뇌졸중과 감별이 쉽지 않은 질환들이 대부분이다. 특히 최근 3년간 본원 응급센터에서 발생시키는 stroke code (CODE RED)의 정확도가 60% 정도인 것을 보면, 부산권역 119 구급대의 급성 뇌졸중 진단 능력은 상당한 수준이다. 따라서 이후에는 Cincinnati 병원 전단계 뇌졸중 척도 외에 rapid arterial occlusion evaluation, gaze-face-arm-speech time, conveniently-grasped field assessment stroke triage와 같은 큰혈관 폐색(large vessel occlusion)을 감별할 수 있는 병원 전단계 뇌졸중 척도에 대한 추가적인 교육과 적정 이송에 대한 교육이 지속적으로 이루어져야 한다[16].
또한 119 구급대로 이송된 AIS 환자들의 44% 정도에서 정맥내혈전용해제, 18% 정도에서 기계적혈전제거술이 시행되었다. 이는 국내의 AIS 환자 중 정맥혈전용해제를 포함한 재관류 치료를 받는 빈도가 15% 정도에[4] 그치는 것을 감안하면 상당히 높은 수치이다. 또한 부산권역 대부분의 인증 뇌졸중센터들과 45분 내에 이송이 가능하고[17], 119 구급대를 이용하는 경우 뇌졸중 발생부터 치료까지 걸리는 시간의 지연을 단축시킨다는 이전 연구[18]를 보아 권역 내 뇌졸중 핫라인 구성에 있어 119 구급대를 중심으로 한 핫라인 구성은 향후 AIS 환자 예후를 개선시킬 수 있는 가장 좋은 방법으로 생각된다.
국내 이전 보고에 의하면 전국적으로 뇌졸중 환자 5명 중 1명은 첫 병원을 제대로 선택하지 못해 치료 기회를 놓치고 있으며, 지역별로 전원 비율이 9.6-44.6%로 조사되었다[19]. 본 연구에서도 200명의 급성 뇌졸중 의심 환자들이 뇌졸중 전문의료진 부재 등의 이유로 1899-0215 핫라인을 통해 재이송되었는데, 본원 도착까지 800분 이상이 소요되었다. 이는 AIS 환자 평균 응급실 도착이 증상 발현부터 380분 전후임을 감안하면 상당히 지연된 것이다[4]. 국내 Clinical Research Collaboration for Stroke in Korea 보고에 의하면 급성 뇌졸중 환자의 재이송은 환자의 예후를 악화시키는 것으로 알려졌다[20]. 본 연구에서 재이송 환자들의 병원 도착이 상당히 지연된 것은 여러 가지 원인들이 관여되어 있지만 특히 첫 번째 병원 도착 후 진단, 재이송 병원 선정 및 구급차 수배 등을 거쳐 병원 응급실을 나오는 데 걸리는 시간(door-in door-out time) 손실이 큰 비중을 차지한다. 최근에 보고된 11개 권역 심뇌혈관센터들을 대상으로 한 보고에서도 재이송된 AIS 환자들의 평균 응급실 도착 시간이 7시간 이상 지체되었다[21]. 그러므로 현재까지 부산권역 내에서 핫라인을 이용한 뇌졸중 의심 환자들의 병원 간 이송은 아직까지 효과적인 전략은 아니다. 병원 간 이송에서 시간 지연을 해소하기 위해 병원 간 이송에도 119 구급대를 사용할 수 있는 등의 정책적 변화가 필요할 것으로 사료된다.
2015년 이후 기계적혈전제거술이 AIS 치료의 가장 중요한 술기로 자리 잡은 후 119 구급대로부터 AIS 의심 환자들의 이송이 더욱 복잡해졌다[22]. 119 구급대원들이 혈전제거술이 요구되는 AIS 환자들을 감별할 능력을 갖추게 된다면 환자 중증도에 따라 적절한 병원에 이송할 수 있지만, 현재까지 현실화되지 못하고 있다[23]. 이를 보완하기 위해 유럽권에서는 drip and ship 모델을 이용해 병원 전문의 간의 연락망과 빠른 이미지 전송 시스템을 공유하여 권역 내 뇌졸중 치료 인프라를 공유하는 지역 뇌졸중 치료 시스템(regional stroke care system)을 구축하고 있다[24]. 하지만 민간 의료기관이 70% 이상을 차지하는 국내에서는 아직까지 쉽지 않다. 본 연구에서 84명의 타 병원에서 이송되어 온 급성 뇌경색 환자 중 혈전용해제를 타 병원에서 사용하고 온 환자 수는 4명으로, 환자 수가 적어 drip and ship 모델의 적용 가능성에 대해 확인하기는 어렵다. 따라서 이에 대한 추가적인 연구를 통해 drip and ship 모델 적용 가능성에 대해 확인이 필요하다. 거제에 위치한 G병원의 경우 예측 이송시간보다 20분 이상 단축해서 도착하는 결과를 보였다. 이는 2년 전 G병원 응급센터와 뇌졸중 의심 환자 이송에 대한 협약을 맺은 후 빠른 환자 이송이 가능하도록 한 여러 조치들의 결과로 생각된다. 또한 1899-0215 핫라인에 연결된 지역 응급의료기관이 47개로 너무 많다. 현재 대한뇌졸중학회 뇌졸중센터 사업에 등록된 부산권역 내 병원이 5개 정도인 것을 감안하면 40개 이상 병원으로 처음 이송된 뇌졸중 의심 환자들의 뇌졸중 검사 및 진단 과정에서 상당한 시간이 지연되었을 가능성이 높다.
그러므로 향후 부산권역 핫라인을 이용한 뇌졸중 치료 안전망 구축에서는 119 구급대를 중심으로 한 계획을 세울 필요가 있다. 또한 부산권역에서 발생하는 모든 뇌졸중 의심 환자들을 권역심뇌혈관센터에서 치료할 수 없으므로 부산권역 내 5개의 인증 뇌졸중센터들과 협력하여 뇌졸중 환자들에 대한 빠른 정보 공유와 이송을 위한 장기적 대책 수립이 필요할 것이다.
이번 연구는 부산권역 119 구급대들의 병원 전단계 과정에서 뇌졸중 진단 능력 향상을 위한 2012년부터 장기적으로 계획된 교육 프로그램의 결과로 뇌졸중 진단의 정확도가 58.2%에서 62.2%로 향상되었고, 이번 연구에서 81%로 향상되어 1899-0215 핫라인을 통해 재관류 치료의 효율을 높일 수 있다는 가능성을 보여주었다. 또한 권역 내 47개 의료기관에서 재이송되는 환자들의 동선을 통해 병원 간 이송의 문제점들을 보여주었다는 데 의의가 있다. 그러나 네이버 지도를 통해 평일 아침 기준으로 일괄적으로 이송거리 및 예측 이송시간을 측정하였기 때문에 평일과 주말 또는 시간대에 따라 예측 이송시간에 차이가 있을 수 있다는 제한점이 있다.
그리고 연구가 후향적이므로 병원 간 이송된 환자의 경우 뇌졸중 의심 환자들의 검사와 진단에 걸린 시간 지연에 대한 분석이 없다는 단점을 가지고 있다. 이러한 문제를 해결하기 위해서는 부산권역심뇌혈관센터, 부산시 그리고 부산지역소방청과 부산권역 뇌졸중 안전망 확충을 위하여 긴밀한 협의를 통해 뇌졸중 의심 환자들의 119 구급차 탑승부터 이송 그리고 재이송 과정에 대한 면밀한 전향적 연구가 필요하다고 생각한다. 또한 본원과 같은 권역심뇌혈관센터 또는 권역응급의료센터의 경우에는 뇌졸중 전문의가 있으며, 5명의 뇌졸중 전문의가 돌아가며 당직을 시행할 수 있는 인력이 되는 상황이지만 권역이 아닌 다른 응급의료센터에는 뇌졸중 전문의 부재, 숫자 부족 및 적은 보수 등의 이유로 이러한 핫라인을 시행하기 어려운 경우가 많다. 이를 위해서는 뇌졸중 전문의 양성 및 적절한 보상 등 정책적인 뒷받침이 필요할 것으로 생각한다.